Chúng ta đang ở kỷ nguyên cá thể hóa điều trị, vì vậy việc hiểu sâu sắc các khuyến cáo sẽ góp phần rất lớn đạt được những mục tiêu điều trị cụ thể cho từng bệnh nhân. Chúng tôi chuyển thể các bài toàn văn Hướng dẫn của ESC sang Tiếng Việt để quý đồng nghiệp thuận tiện hơn khi tham khảo, cập nhật trong thực hành lâm sàng chẩn đoán thuyên tắc phổi cấp.
1. Tổng quan
Xem thêm: ESC 2019 về chẩn đoán và quản lý thuyên tắc phổi cấp – Phần 1
2. Chẩn đoán thuyên tắc phổi
Việc nâng cao nhận thức về bệnh thuyên tắc huyết khối tĩnh mạch và tiếp cận ngày càng dễ các phương tiện chẩn đoán hình ảnh không xâm lấn, chủ yếu là chụp cắt lớp vi tính (CT) mạch máu phổi (CTPA), đã tạo ra một xu hướng cho các bác sĩ lâm sàng bắt đầu nghi ngờ và tiến hành chẩn đoán PE thường xuyên hơn trong quá khứ. Thái độ thay đổi này được minh họa bằng tỷ lệ chẩn đoán xác định PE trên bệnh nhân trải qua quá trình chẩn đoán: tỷ lệ này thấp tới 5% trong các nghiên cứu chẩn đoán ở Bắc Mỹ thời gian gần đây, trái ngược hoàn toàn với tỷ lệ hiện mắc khoảng 50% được báo cáo vào đầu những năm 1980. Do đó, điều quan trọng là khi đánh giá chiến lược chẩn đoán PE không xâm lấn trong kỷ nguyên hiện đại, cần đảm bảo khả năng loại trừ PE một cách an toàn trong dân số bệnh nhân đương thời với một xác suất bệnh trước khi có cận lâm sàng khá thấp. Ngược lại, xét nghiệm dương tính cần có độ đặc hiệu thích hợp để đưa ra chỉ định cho điều trị chống đông máu.
2.1. Biểu hiện lâm sàng
Các dấu hiệu lâm sàng và triệu chứng của PE cấp tính thường không đặc hiệu. Ở hầu hết các trường hợp, nghi ngờ PE khi bệnh nhân khó thở, đau ngực, tiền ngất hoặc ngất, hoặc ho ra máu. Rối loạn huyết động là một dạng biểu hiện lâm sàng hiếm gặp nhưng quan trọng, vì nó chỉ ra PE trung tâm hoặc PE diện rộng với huyết động dự trữ giảm nghiêm trọng. Ngất có thể xảy ra, và có liên quan khi tỷ lệ hiện hành rối loạn huyết động và rối loạn chức năng RV cao.
Ngược lại, theo kết quả của một nghiên cứu gần đây, PE cấp tính có thể là một phát hiện thường gặp ở những bệnh nhân có biểu hiện ngất (17%), ngay cả khi đã có một giải thích khác cho tình trạng ngất. Trong một số trường hợp, PE có thể không có triệu chứng hoặc được phát hiện tình cờ trong quá trình chẩn đoán bệnh một bệnh khác. Khó thở có thể là cấp tính và nghiêm trọng đối với PE trung tâm; còn PE ngoại vi nhỏ, nó thường nhẹ và có thể thoáng qua. Ở những bệnh nhân bị suy tim hoặc có bệnh phổi từ trước, khó thở ngày càng nặng có thể là triệu chứng duy nhất của PE.
Đau ngực là triệu chứng thường gặp của PE và thường là do kích thích màng phổi do thuyên tắc đoạn xa gây nhồi máu phổi. Đối với PE trung tâm, đau ngực có thể có đặc điểm đau thắt ngực điển hình, khả năng là phản ánh thiếu máu RV và cần chẩn đoán phân biệt với hội chứng mạch vành cấp tính hoặc bóc tách động mạch chủ.
Ngoài các triệu chứng, kiến thức về các yếu tố thúc đẩy VTE rất quan trọng trong việc xác định xác suất lâm sàng của bệnh, tăng theo số lượng các yếu tố thúc đẩy xuất hiện; tuy nhiên, khoảng 40% bệnh nhân PE không có yếu tố thúc đẩy nào được tìm thấy. Thiếu oxy máu là thường gặp, nhưng ≤40% bệnh nhân có độ bão hòa oxy động mạch bình thường (SaO2) và 20% có độ chênh oxy phế nang – động mạch bình thường. Giảm thán khí cũng thường gặp. X-quang ngực thường bất thường và mặc dù hình ảnh của nó thường không đặc hiệu trong PE, nó có thể hữu ích trong việc loại trừ các nguyên nhân gây khó thở hoặc đau ngực khác. Thay đổi điện tâm đồ cho thấy căng RV – như sóng T đảo ngược ở chuyển đạo V1 – V4, hình dạng QR ở V1, hình dạng S1Q3T3 và block nhánh phải không hoàn toàn hoặc hoàn toàn – thường được tìm thấy trong các trường hợp PE nặng, ở trường hợp nhẹ hơn, sự bất thường duy nhất có thể chỉ là nhịp nhanh xoang, hiện diện trong 40% bệnh nhân. Cuối cùng, rối loạn nhịp nhĩ, thường xuyên nhất là rung nhĩ, có thể liên quan đến PE cấp tính.
2.2. Đánh giá xác suất lâm sàng ( tiền cận lâm sàng )
Sự kết hợp của các triệu chứng cơ năng và thực thể với sự hiện diện các yếu tố thúc đẩy VTE cho phép phân loại bệnh nhân nghi ngờ PE thành các phân loại khác nhau về xác suất lâm sàng hoặc xác suất tiền xét nghiệm, tương ứng với tỷ suất hiện hành thực tế của PE đã được chẩn đoán xác định. Đánh giá tiền cận lâm sàng có thể được thực hiện bằng cách tự phán đoán lâm sàng (theo kinh nghiệm) hoặc bằng cách sử dụng các thang điểm dự đoán. Vì xác suất sau cận lâm sàng (tức là sau khi có kết quả hình ảnh học) của PE không chỉ phụ thuộc vào các đặc điểm của chính cận lâm sàng chẩn đoán mà còn về xác suất tiền cận lâm sàng cho nên đây là bước quan trọng trong tất cả các lược đồ chẩn đoán cho PE. Giá trị của đánh giá lâm sàng theo kinh nghiệm đã được xác nhận trong nhiều nghiên cứu hàng loạt lớn.
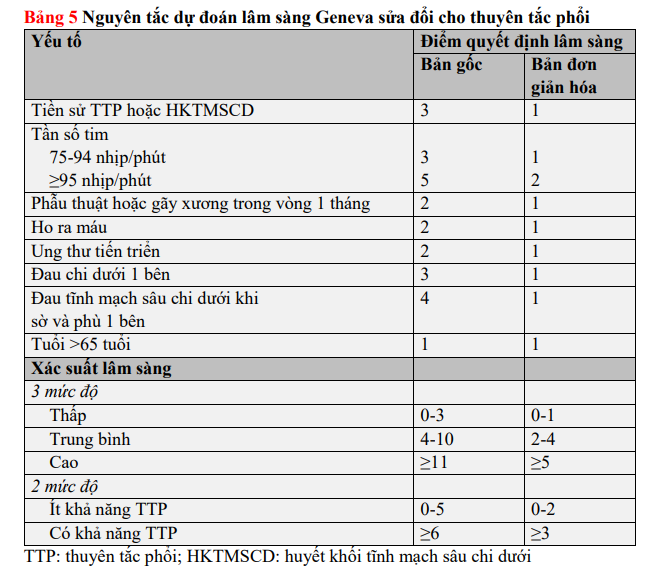
Đánh giá lâm sàng thường bao gồm các cận lâm sàng phổ biến như X-quang ngực và điện tâm đồ để chẩn đoán phân biệt. Tuy nhiên, vì phán đoán lâm sàng thiếu chuẩn hóa, một số thang điểm lâm sàng dự đoán rõ ràng, chi tiết đã được phát triển. Trong số này, các thang điểm dự đoán được sử dụng thường xuyên nhất là thang điểm Geneva cải tiến (Bảng 5) và thang điểm Wells (xem Dữ liệu bổ sung Bảng 1). Cả hai thang điểm dự đoán đã được đơn giản hóa để nỗ lực sử dụng chúng trong thực hành lâm sàng, phiên bản đơn giản hóa cũng đã được xác thực. Bất kể bảng điểm nào được sử dụng, tỷ lệ bệnh nhân được chẩn đoán xác định PE có thể dự kiến khoảng 10% trong phân loại xác suất thấp, 30% trong phân loại xác suất trung bình và 65% trong phân loại xác suất cao. Khi sử dụng cách phân loại hai mức độ, tỷ lệ bệnh nhân được chẩn đoán xác định PE là 12% ở nhóm không có khả năng PE và 30% ở nhóm có khả năng PE. Một nghiên cứu tiến cứu so sánh trực tiếp giữa các thang điểm này đã xác nhận khả năng chẩn đoán tương tự nhau
2.3. Tránh lạm dụng các cận lâm sàng chẩn đoán thuyên tắc phổi
Tìm kiếm PE ở mọi bệnh nhân bị khó thở hoặc đau ngực có thể dẫn đến chi phí cao và các biến chứng của các cận lâm sàng không cần thiết.
Tiêu chí loại trừ thuyên tắc phổi (PERC) được phát triển cho bệnh nhân khoa cấp cứu với mục đích lựa chọn những bệnh nhân, trên căn cứ lâm sàng , có khả năng mắc PE thấp đến mức thậm chí không nên bắt đầu công việc tiến hành chẩn đoán. Chúng bao gồm tám biến lâm sàng liên quan có ý nghĩa đến việc loại trừ PE: (1) tuổi <50 tuổi; (2) mạch <100 nhịp mỗi phút; (3) SaO2 >94%; (4) không sưng một chân; (5) không ho ra máu; (6) không có chấn thương hoặc phẫu thuật gần đây; (7) không có tiền sử VTE; và (8) không sử dụng hormone uống.
Kết quả của một nghiên cứu tiến cứu về tính xác thực, và những nghiên cứu ngẫu nhiên về quản lý không thua kém, đề xuất loại trừ PE an toàn ở những bệnh nhân với xác suất lâm sàng thấp, kèm theo, đáp ứng tất cả các tiêu chí của PERC quy định. Tuy nhiên, tỷ lệ mắc bệnh PE chung thấp trong các nghiên cứu này không hỗ trợ tính tổng quát của kết quả.
2.4. Xét nghiệm D-dimer
Nồng độ D-dimer tăng lên trong huyết tương khi có sự hiện diện của huyết khối cấp tính do kích hoạt đồng thời đông máu và tiêu sợi huyết. Giá trị tiên đoán âm của xét nghiệm D-dimer thì cao và mức D-dimer bình thường thì ít có khả năng PE hoặc DVT cấp tính. Mặt khác, giá trị tiên đoán dương của nồng độ D-dimer tăng là thấp và vì thế xét nghiệm D-dimer không hữu ích để chẩn đoán xác định PE. D-dimer cũng thường tăng cao ở bệnh nhân ung thư, ở bệnh nhân nhập viện, ở bệnh nhiễm trùng nặng hoặc bệnh lý viêm và khi mang thai. Do đó, số bệnh nhân mà D-dimer phải được đo để loại trừ PE (số BN cần được xét nghiệm) tăng từ 3 trong mẫu chung của khoa cấp cứu lên ≥10 ở các tình huống cụ thể được liệt kê phía trên. Vì nhiều nơi có xét nghiệm D-dimer, các bác sĩ lâm sàng nên nhận thức về hiệu suất chẩn đoán của xét nghiệm được sử dụng trong bệnh viện mình. Xét nghiệm định lượng miễn dịch liên kết enzyme (ELISA) hoặc các xét nghiệm có nguồn gốc ELISA có độ nhạy chẩn đoán ≥95%, và có thể được sử dụng để loại trừ PE ở những bệnh nhân có xác suất tiền cận lâm sàng thấp hoặc trung bình. Trong khoa cấp cứu, ELISA D-dimer âm tính kết hợp với xác suất lâm sàng có thể loại trừ bệnh mà không cần làm thêm cận lâm sàng khác ở khoảng 30% bệnh nhân nghi ngờ PE. Các kết quả nghiên cứu đã chỉ ra rằng nguy cơ thuyên tắc huyết khối trong 3 tháng là <1% ở những bệnh nhân có xác suất lâm sàng thấp hoặc trung bình không điều trị dựa trên kết quả xét nghiệm âm tính.
- Ngưỡng D-dimer điều chỉnh theo độ tuổi
Độ đặc hiệu của D-dimer trong trường hợp nghi ngờ PE giảm dần theo tuổi đến ~10% ở những bệnh nhân >80 tuổi. Việc sử dụng các ngưỡng cắt theo độ tuổi có thể cải thiện hiệu suất xét nghiệm D-dimer ở người cao tuổi. Một nghiên cứu tiến cứu về điều trị đa quốc gia đã đánh giá một ngưỡng cắt điều chỉnh theo tuổi được xác thực trước đây (tuổi x 10 mg/L, cho bệnh nhân ở độ tuổi >50) trong một nhóm nghiên cứu gồm 3346 bệnh nhân. Bệnh nhân có giá trị D-dimer điều chỉnh theo tuổi bình thường thì không làm CTPA; họ không được điều trị và theo dõi trong thời gian 3 tháng. Trong số 766 bệnh nhân ≥75 tuổi, 673 có xác suất lâm sàng không cao. Sử dụng ngưỡng cắt D-dimer điều chỉnh theo tuổi (thay vì “tiêu chuẩn” 500 mg/L) tăng số lượng bệnh nhân có thể loại trừ PE từ 6.4 lên đến 30%, mà không có kết quả âm tính giả.
- Ngưỡng giới hạn D-dimer tương ứng với xác suất lâm sàng
Một thử nghiệm tiến cứu về quản lý đã sử dụng quy tắc quyết định lâm sàng ‘YEARS’, bao gồm ba yếu tố lâm sàng của thang điểm Wells (xem phần dữ liệu bổ sung Bảng 1) – triệu chứng cơ năng đặc trưng của DVT, ho ra máu, và ít có khả năng bị bệnh lý khác ngoài PE – cộng với nồng độ D-dimer. PE được coi là loại trừ ở những bệnh nhân không có yếu tố lâm sàng nào kèm mức độ D-dimer <1000 ng/mL, hoặc ở những bệnh nhân có một hoặc nhiều hơn một yếu tố lâm sàng kèm mức độ D-dimer <500 ng/mL. Tất cả bệnh nhân khác được cho làm CTPA. Trong số 2946 bệnh nhân (85%) mà PE đã được loại trừ và không được điều trị, 18 [0.61%, khoảng tin cậy 95% (CI) 0.36-0.96%] được chẩn đoán VTE có triệu chứng trong 3 tháng theo dõi. Tránh chỉ định CTPA trong 48% bệnh nhân khi sử dụng lược đồ này, so với 34% nếu sử dụng thang điểm Wells và ngưỡng D-dimer cố định là 500 ng/mL.
- Xét nghiệm D-dimer tại giường
Trong một số tình huống, đáng chú ý là trong cộng đồng hoặc chăm sóc ban đầu, xét nghiệm D-dimer tại chỗ có thể có lợi thế hơn so với việc giới thiệu bệnh nhân đến một phòng thí nghiệm trung tâm để xét nghiệm D-dimer. Điều này có thể đặc biệt áp dụng cho các vùng sâu vùng xa nơi việc tiếp cận chăm sóc sức khỏe bị hạn chế. Tuy nhiên, các xét nghiệm tại giường có độ nhạy và giá trị tiên đoán âm thấp hơn so với D-dimer được làm trong phòng thí nghiệm. Trong một tổng quan hệ thống và phân tích gộp, độ nhạy của các xét nghiệm D-dimer tại giường là 88% (95% CI 83-92%) trong khi xét nghiệm D-dimer truyền thống làm tại phòng thí nghiệm có độ nhạy ít nhất 95%. Do đó, chỉ nên xét nghiệm D-dimer tại giường ở những bệnh nhân có xác suất tiền cận lâm sàng thấp. Trong những tình huống này, PE có thể loại trừ ở 46% bệnh nhân nghi ngờ PE mà không tiến hành làm chẩn đoán hình ảnh (với tỷ lệ thất bại 1.5%), như đề xuất của một nghiên cứu tiến cứu về chăm sóc ban đầu tại Hà Lan.
2.5. Chụp cắt lớp vi tính mạch máu phổi (CTPA)
CTPA đa đầu dò là phương pháp được lựa chọn để chụp ảnh mạch máu phổi ở bệnh nhân nghi ngờ có PE. Nó cho phép hình dung đầy đủ các động mạch phổi xuống đến mức độ hạ phân thùy. Nghiên cứu tiến cứu điều tra về chẩn đoán thuyên tắc phổi (PIOPED) II quan sát độ nhạy 83% và độ đặc hiệu 96% đối với CTPA (đa phần là bốn đầu dò) trong chẩn đoán PE. PIOPED II cũng nhấn mạnh tầm ảnh hưởng của xác suất lâm sàng trước khi có cận lâm sàng về giá trị tiên đoán của CTPA đa đầu dò. Ở những bệnh nhân có xác suất lâm sàng PE thấp hoặc trung bình, CTPA âm tính có giá trị tiên đoán âm cho PE cao (tương ứng 96 và 89%), nhưng giá trị dự đoán âm của nó chỉ là 60% nếu xác suất tiền cận lâm sàng cao. Ngược lại, giá trị tiên đoán dương của CTPA dương tính là cao (92-96%) ở bệnh nhân có xác suất lâm sàng trung bình hoặc cao, nhưng thấp hơn nhiều (58%) ở những bệnh nhân có khả năng PE tiền cận lâm sàng thấp. Do đó, các bác sĩ lâm sàng nên xem xét thêm những cận lâm sàng khác trong trường hợp không tương đồng giữa đánh giá lâm sàng và kết quả CTPA. Nhiều nghiên cứu đã cung cấp bằng chứng ủng hộ CTPA như là một cận lâm sàng hình ảnh đơn độc để loại trừ PE. Kết hợp lại với nhau, dữ liệu hiện có cho thấy kết quả CTPA âm tính là một tiêu chí đầy đủ để loại trừ PE ở bệnh nhân xác suất PE lâm sàng thấp hoặc trung bình.
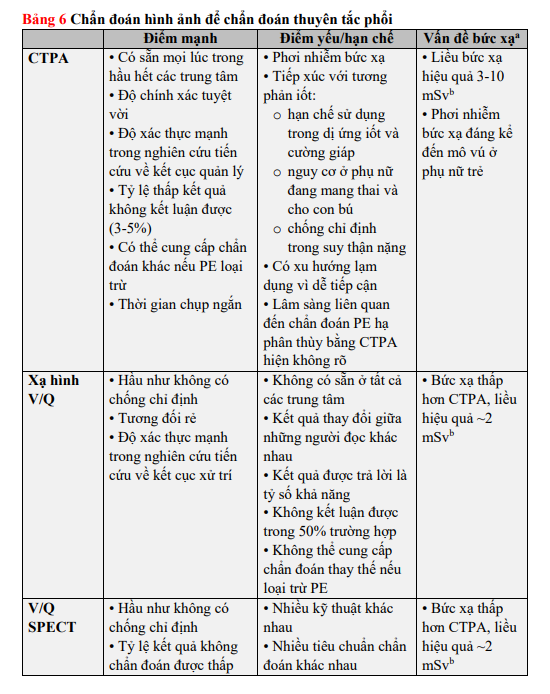
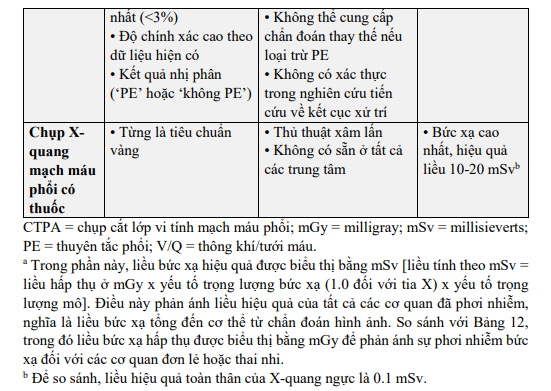
Mặt khác, nó vẫn còn gây tranh cãi rằng liệu bệnh nhân có CTPA âm tính và xác suất lâm sàng cao có cần thêm cận lâm sàng hay không. Tăng áp động mạch phổi do thuyên tắc huyết khối mạn tính (CTEPH) là một di chứng muộn có khả năng gây tử vong của PE, nhưng không nên bỏ sót CTEPH đã tồn tại từ trước ở những bệnh nhân nghi ngờ PE cấp tính. Các dấu hiệu của CTEPH hiện có trên CTPA được liệt kê trong dữ liệu bổ sung Bảng 2; chẩn đoán và quản lý CTEPH được thảo luận trong phần 10. Những điểm mạnh, điểm yếu/hạn chế và vấn đề bức xạ liên quan đến việc sử dụng CTPA trong chẩn đoán PE được tóm tắt trong Bảng 6
2.6. Xạ hình phổi
Xạ hình thông khí/tưới máu [V/Q (xạ hình phổi)] là một cận lâm sàng thông dụng để chẩn đoán khi nghi ngờ PE. Xạ hình tưới máu được kết hợp với các nghiên cứu thông khí, trong đó có nhiều chất theo dõi như khí xenon-133, khí krypton-81, khí dung đánh dấu technetium-99m, hoặc các vi hạt carbon được đánh dấu Technetium-99m (Technegas) có thể được sử dụng. Mục đích của xạ hình thông khí là để tăng độ đặc hiệu: trong PE cấp tính, thông khí được dự kiến là bình thường ở các thùy giảm tưới máu (bất tương hợp). Vì là thủ thuật có bức xạ thấp hơn và tiết kiệm chất cản quang, xạ hình V/Q có thể được áp dụng tốt hơn ở những bệnh nhân ngoại trú có xác suất lâm sàng thấp và X-quang ngực bình thường, ở bệnh nhân trẻ (đặc biệt là nữ), ở phụ nữ có thai, ở bệnh nhân có tiền sử phản vệ với chất cản quang và bệnh nhân suy thận nặng.
Kết quả xạ hình phổi thường được phân loại theo các tiêu chí được thiết lập trong nghiên cứu PIOPED. Những tiêu chí này là chủ đề gây tranh cãi và đã được sửa đổi. Để tạo điều kiện trao đổi với bác sĩ lâm sàng, nên ưu tiên sử dụng ba nhóm phân loại: xạ hình bình thường (loại trừ PE), xạ hình xác suất cao (được coi là chẩn đoán PE ở hầu hết bệnh nhân) và xạ hình không chẩn đoán. Nghiên cứu tiến cứu kết cục lâm sàng cho thấy an toàn khi không điều trị chống đông máu ở bệnh nhân xạ hình tưới máu bình thường. Điều này đã được xác nhận bởi một thử nghiệm ngẫu nhiên so sánh xạ hình V/Q với CTPA. Một phân tích từ nghiên cứu PIOPED II cho thấy rằng xạ hình V/Q xác suất cao có thể chẩn đoán xác định PE, mặc dù các nguồn khác cho thấy giá trị tiên đoán dương của xạ hình phổi xác suất cao là không đủ để chẩn đoán xác định PE ở bệnh nhân xác suất lâm sàng thấp. Có thể chấp nhận chỉ thực hiện xạ hình tưới máu ở bệnh nhân có X-quang ngực bình thường; bất kỳ khiếm khuyết tưới máu nào trong trường hợp đó đều được coi là bất tương hợp. Nhưng xạ hình không chẩn đoán lại thường gặp và là một điểm yếu vì điều đó cho thấy cần phải làm thêm cận lâm sàng để chẩn đoán.
Nhiều chiến lược khác nhau đã được đề xuất để khắc phục vấn đề này, đáng chú ý là việc kết hợp xác suất lâm sàng. Mặc dù việc sử dụng xạ hình tưới máu và chụp X-quang ngực với tiêu chuẩn của Nghiên cứu tiến cứu về chẩn đoán Thuyên tắc phổi cấp tính (PISAPED) có thể liên quan đến tỷ suất kết quả không kết luận thấp, nhưng độ nhạy lại quá thấp để loại trừ PE và do đó phương pháp này có thể kém an toàn hơn CTPA. Nhiều nghiên cứu cho thấy việc thu thập dữ liệu trong hình ảnh CT phát xạ đơn photon (SPECT), có hoặc không có CT liều thấp, có thể giảm tỷ lệ xạ hình không chẩn đoán xuống mức thấp đến 0-5%. Tuy nhiên, hầu hết các nghiên cứu báo cáo về độ chính xác SPECT bị giới hạn bởi thiết kế hồi cứu của chúng hoặc do bao gồm chính SPECT trong tiêu chuẩn tham chiếu, và chỉ có một nghiên cứu đã sử dụng lưu đồ chẩn đoán được xác thực. Các tiêu chí chẩn đoán bằng SPECT cũng đa dạng; hầu hết các nghiên cứu định nghĩa PE là một hoặc hai khiếm khuyết tưới máu hạ phân thùy mà không có giảm thông khí, nhưng các tiêu chí này được sử dụng không thường xuyên trong thực hành lâm sàng.
Ngoài ra, vẫn chưa được xác định được kỹ thuật quét nào là tối ưu (tưới máu SPECT, SPECT V/Q, tưới máu SPECT với CT không tăng cường hoặc V/Q SPECT với CT không tăng cường). Cuối cùng, hiện có rất ít kết cục nghiên cứu đã có, và với sự theo dõi không đầy đủ. Các nghiên cứu triển vọng quy mô lớn là cần thiết để xác thực các kỹ thuật SPECT. Những điểm mạnh, điểm yếu/hạn chế và vấn đề bức xạ liên quan đến việc sử dụng xạ hình V/Q và V/Q SPECT trong chẩn đoán PE được tóm tắt trong Bảng 6.
2.7. Chụp X quang động mạch phổi
Trong nhiều thập kỷ, chụp động mạch phổi là ‘tiêu chuẩn vàng’ để chẩn đoán hoặc loại trừ PE cấp tính, nhưng hiện nay hiếm khi được thực hiện vì CTPA ít xâm lấn cung cấp chẩn đoán chính xác tương tự. Chẩn đoán PE cấp tính dựa trên bằng chứng trực tiếp của huyết khối trong hai tình huống, hoặc là có khối choán chỗ một phần trong lòng mạch máu, hoặc nhánh động mạch phổi cắt cụt. Huyết khối nhỏ khoảng 1-2 mm trong các động mạch hạ phân thùy có thể phát hiện được bằng chụp mạch số hóa xóa nền (DSA), nhưng có sự khác nhau đáng kể giữa những người đọc kết quả này.
Chụp X-quang mạch phổi không phải là không có rủi ro. Trong một nghiên cứu với 1111 bệnh nhân, tỷ lệ tử vong liên quan đến chụp động mạch phổi là 0.5%, biến chứng lớn không gây tử vong là 1% và biến chứng nhỏ là 5%. Phần lớn các trường hợp tử vong xảy ra ở bệnh nhân có huyết động không ổn định hoặc suy hô hấp. Lượng chất cản quang nên giảm và tránh tiêm không chọn lọc ở bệnh nhân có huyết động không ổn định. Những điểm mạnh, điểm yếu/hạn chế và vấn đề bức xạ liên quan đến việc chụp mạch phổi trong chẩn đoán PE được tóm tắt trong Bảng 6
2.8. Chụp cộng hưởng từ mạch máu
Chụp cộng hưởng từ mạch máu (MRA) đã được đánh giá trong nhiều năm liên quan đến nghi ngờ PE. Tuy nhiên, kết quả của các nghiên cứu quy mô lớn cho thấy kỹ thuật này, mặc dù đầy hứa hẹn, vẫn chưa sẵn sàng cho thực hành lâm sàng do độ nhạy thấp, tỷ lệ MRA không kết luận cao và không có sẵn ở nhiều nơi cấp cứu. Giả thuyết rằng MRA âm tính, kết hợp với DVT đoạn gần âm tính trên siêu âm tĩnh mạch với nghiệm pháp ấn (CUS) có thể loại trừ PE có ý nghĩa lâm sàng một cách an toàn hiện vẫn còn đang tiếp tục nghiên cứu trong một nghiên cứu kết cục đa trung tâm đang thực hiện [Clinicaltrials.gov Thử nghiệm lâm sàng quốc gia (NCT) số 02059551].
2.9. Siêu âm tim
PE cấp tính có thể dẫn đến quá tải áp lực và rối loạn chức năng RV, mà có thể được phát hiện bằng siêu âm tim. Do hình học đặc thù của RV, không có thông số siêu âm tim riêng lẻ nào có thể cung cấp thông tin nhanh chóng và đáng tin cậy về kích thước hoặc chức năng RV. Đây là lý do tại sao tiêu chuẩn siêu âm tim để chẩn đoán PE lại khác nhau giữa các nghiên cứu. Vì giá trị tiên đoán âm là 40-50%, nên kết quả âm tính không thể loại trừ PE. Mặt khác, các dấu hiệu của quá tải hoặc rối loạn chức năng RV cũng có thể được tìm thấy khi không có PE cấp tính, mà có thể là do bệnh tim hoặc bệnh hô hấp đi kèm. Kết quả siêu âm tim của quá tải và/hoặc rối loạn chức năng RV được trình bày bằng hình ảnh trong Hình 3. Thất phải giãn được tìm thấy trong ≥25% bệnh nhân có PE trên siêu âm tim qua thành ngực (TTE) và rất hữu ích trong phân tầng nguy cơ của bệnh.
Kết quả siêu âm tim chi tiết hơn đã được báo cáo để giá trị tiên đoán dương cao cho PE ngay cả khi có bệnh hô hấp, tim mạch trước đó. Do đó, sự kết hợp của thời gian gia tốc tống máu phổi (được đo ở buồng tống thất phải) <60 ms với độ chênh áp tâm thu tối đa qua van ba lá <60 mmHg (dấu hiệu ‘60/60’), hoặc giảm vận động thành tự do thất phải, trong khi mỏm thất phải vẫn vận động bình thường (dấu hiệu McConnell), là gợi ý của PE. Tuy nhiên, những hình ảnh này chỉ xuất hiện lần lượt ở ~12 và 20% bệnh nhân PE không chọn lọc. Phát hiện các hình ảnh siêu âm tim của quá tải áp lực RV giúp phân biệt PE cấp tính với giảm động hoặc vô động thành tự do RV do nhồi máu RV, dấu hiệu bắt chước McConnell. Cần lưu ý rằng trong ~10% bệnh nhân PE, siêu âm tim có thể cho thấy các phát hiện ngẫu nhiên có thể gây hiểu lầm như rối loạn đáng kể chức năng tâm thu LV hoặc bệnh van tim. Giảm sự dịch chuyển vòng van ba lá trong thì tâm thu (TAPSE) cũng có thể thấy ở bệnh nhân thuyên tắc phổi. Thông số siêu âm tim về chức năng RV có nguồn gốc từ hình ảnh Doppler mô và đánh giá sự căng thành cũng có thể bị ảnh hưởng bởi sự hiện diện của PE cấp tính (Hình 3). Tuy nhiên, siêu âm tim về chức năng RV có thể có độ nhạy thấp nếu sử dụng riêng lẽ, vì chúng được báo cáo là bình thường ở những bệnh nhân PE có huyết động ổn định.
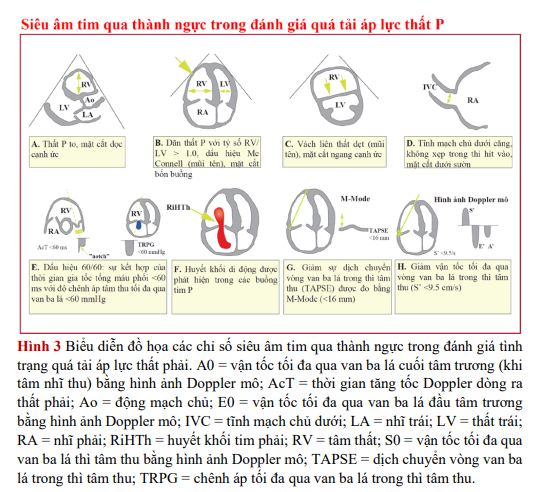
Kiểm tra bằng siêu âm tim là không bắt buộc như là một phần của chẩn đoán thường quy ở bệnh nhân nghi ngờ PE có huyết động ổn định, mặc dù có thể hữu ích để chẩn đoán phân biệt trong khó thở cấp. Ngược lại thì với nghi ngờ PE nguy cơ cao, khi không có các dấu hiệu quá tải hoặc rối loạn chức năng thất phải trên siêu âm tim thì gần như có thể loại trừ PE là nguyên nhân gây rối loạn huyết động. Trong trường hợp nghi ngờ PE nguy cơ cao, siêu âm tim có thể giúp ích thêm trong chẩn đoán phân biệt nguyên nhân gây ra sốc, bằng cách phát hiện chèn ép tim cấp, rối loạn chức năng van tim cấp tính, rối loạn nghiêm trọng chức năng thất trái toàn bộ hoặc cục bộ, bóc tách động mạch chủ hoặc giảm thể tích tuần hoàn. Còn ở một bệnh nhân có rối loạn huyết động với nghi ngờ PE, khi có các dấu hiệu rõ ràng của tình trạng quá tải áp lực thất phải, đặc biệt là với các kết quả siêu âm tim cụ thể (dấu hiệu 60/60, dấu hiệu McConnell hoặc huyết khối tim phải), là đủ ủng hộ cho điều trị PE tái tưới máu cấp cứu nếu chụp CT mạch máu ngay tức thì là không khả thi ở một bệnh nhân có xác suất lâm sàng cao và không có nguyên nhân rõ ràng khác cho quá tải áp lực RV. Huyết khối di động trong buồng tim Phải được phát hiện bằng TTE hoặc siêu âm tim qua thực quản (TOE) hoặc bằng chụp CT mạch máu trong <4% bệnh nhân PE không chọn lọc. Tỷ suất lưu hành của chúng có thể đến 18% số bệnh nhân PE trong phòng chăm sóc tích cực. Huyết khối di động trong buồng tim phải về cơ bản xác nhận chẩn đoán PE và có liên quan cao đến tỷ lệ tử vong sớm, đặc biệt ở những bệnh nhân bị rối loạn chức năng RV. Ở một số bệnh nhân nghi ngờ PE cấp tính, siêu âm tim có thể phát hiện tăng độ dày thành RV hoặc tốc độ dòng hở không hiệu quả qua van 3 lá vượt quá các giá trị tương thích với quá tải áp lực RV cấp tính (3.8 m/s hoặc độ chênh áp tâm thu tối đa qua van ba lá >60 mmHg). Trong những trường hợp này, tăng áp phổi (PH) mạn tính do huyết khối (hoặc do nguyên nhân khác) nên được đưa vào chẩn đoán phân biệt.
2.10. Siêu âm tĩnh mạch chi dưới với nghiệm pháp ấn (CUS)
Trong phần lớn các trường hợp, thuyên tắc phổi bắt nguồn từ huyết khối tĩnh mạch sâu (DVT) ở chi dưới và rất hiếm khi từ DVT chi trên (chủ yếu là do đặt catheter tĩnh mạch). Trong một nghiên cứu sử dụng chụp tĩnh mạch, DVT đã được tìm thấy ở 70% bệnh nhân được chẩn đoán xác định PE. Ngày nay, CUS chi dưới đã thay thế phần lớn chụp tĩnh mạch để chẩn đoán DVT. CUS có độ nhạy >90% và độ đặc hiệu ~95% cho DVT đoạn gần có triệu chứng. CUS cho thấy DVT trong 30-50% bệnh nhân mắc PE, và tìm thấy DVT đoạn gần ở những bệnh nhân nghi ngờ có thuyên tắc phổi được coi là đủ để đảm bảo điều trị chống đông mà không cần làm thêm cận lâm sàng.
Tuy nhiên, những bệnh nhân được chẩn đoán PE gián tiếp qua sự hiện diện của DVT đoạn gần nên được đánh giá thêm nguy cơ độ nặng của PE và nguy cơ tử vong sớm. Đối với tiếp cận trường hợp nghi ngờ thuyên tắc phổi, CUS có thể được giới hạn siêu âm kiểm tra bốn điểm đơn giản (háng hai bên và hố khoeo hai bên). Tiêu chí chẩn đoán xác thực duy nhất cho DVT là tĩnh mạch không xẹp được hoàn toàn, nghĩa là có sự hiện diện của huyết khối, trong khi các phép đo dòng chảy lại không đáng tin cậy. Kết quả CUS đoạn gần dương tính có giá trị tiên đoán dương cao cho PE. Độ đặc hiệu chẩn đoán cao (96%) cùng với độ nhạy thấp (41%) của CUS trong cách tiếp cận này đã được cho thấy trong phân tích gộp gần đây. CUS là một thủ thuật hữu ích trong chiến lược chẩn đoán bệnh nhân có chống chỉ định CT. Xác suất CUS đoạn gần dương tính thì cao hơn ở những bệnh nhân có dấu hiệu và triệu chứng liên quan đến tĩnh mạch chân so với bệnh nhân không có triệu chứng trong trường hợp nghi ngờ PE. Ở những bệnh nhân được đưa vào khoa cấp cứu mà huyết động không ổn định và nghi ngờ PE, sự kết hợp giữa siêu âm tĩnh mạch với siêu âm tim có thể làm tăng thêm độ đặc hiệu.
Ngược lại, siêu âm tim không có dấu hiệu rối loạn chức năng RV và siêu âm tĩnh mạch bình thường loại trừ PE có giá trị tiên đoán âm cao (96%) trong một nghiên cứu. Để biết thêm chi tiết về chẩn đoán và quản lý DVT, bạn đọc sẽ tham khảo tài liệu đồng thuận chung của ESC Các nhóm làm việc về bệnh lý động mạch chủ và mạch máu ngoại biên, và tuần hoàn phổi và chức năng tâm thất phải
2.11. Khuyến cáo về chẩn đoán PE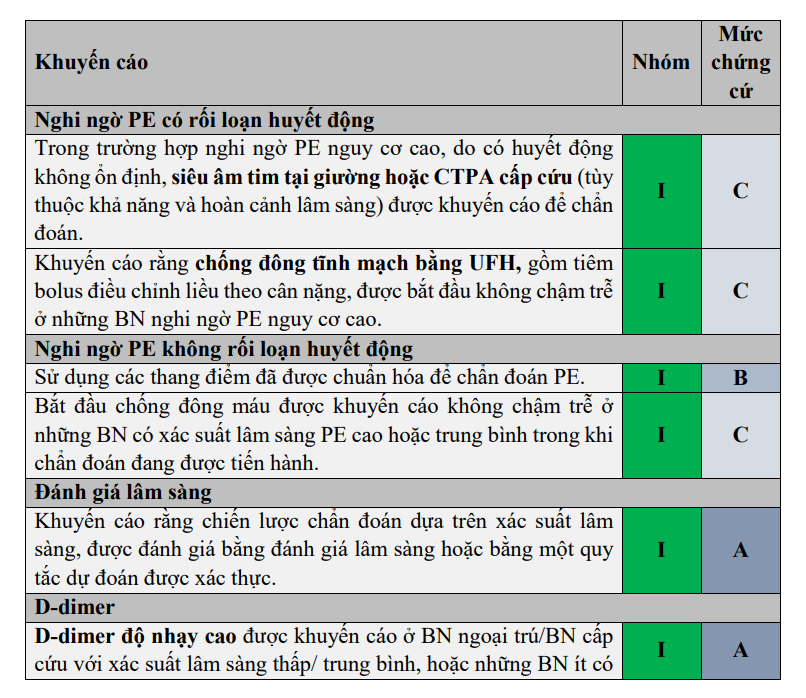
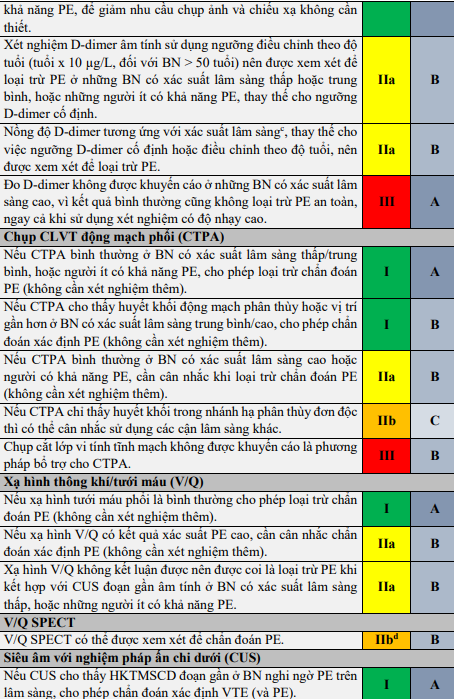
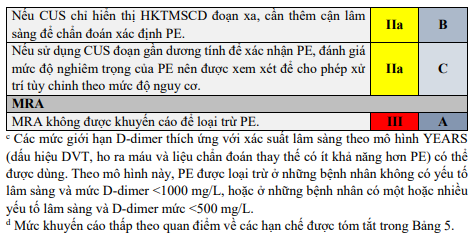
2.12. Chụp cắt lớp vi tính tĩnh mạch
Khi sử dụng CTPA, có thể cho thấy hình ảnh các tĩnh mạch sâu của chân cùng lúc với khảo sát mạch máu phổi. Tuy nhiên, cách tiếp cận này chưa được xác thực rộng rãi và giá trị của hình ảnh tĩnh mạch thì ít. Hơn nữa, sử dụng CT tĩnh mạch có liên quan đến tăng liều phóng xạ.
Xem thêm: Các dấu hiệu sớm của thuyên tắc mạch phổi
Video đề xuất:
Khi nào cần chụp PET/CT, quy trình chụp như thế nào?
Leave a Reply