1.Thứ tự hồi sinh tim phổi nâng cao
Hồi sinh tim phổi cơ bản không thể chắc chắn tái lập được tuần hoàn tự nhiên cho bệnh nhân. Trong nhiều trường hợp, tuần hoàn tự nhiên chỉ có thể tái lập được nếu có những biện pháp hồi sinh tim phổi nâng cao như: Đặt ống nội khí quản để thông khí nhân tạo hiệu quả hơn, dùng các thuốc vận mạch, sốc điện phá rung thất, đặt máy tạo nhịp tim ngoài cơ thể… Vì vậy không chậm trễ, cần tiến hành ngay những kỹ thuật hồi sinh tim phổi nâng cao cho bệnh nhân một khi có thể.
- Lắp monitor theo dõi bệnh nhân càng sớm càng tốt khi có thể để xác định rối loạn nhịp tim và có biện pháp điều trị kịp thời.
- Đặt ống nội khí quản là phương pháp tốt nhất để thông khí và bảo vệ đường thở trong hồi sinh tim phổi (không thử đặt nội khí quản nếu chưa được đào tạo). Đặt canuyn chống tụt lưỡi hoặc ống thông mũi họng để thông thoáng đường thở
- Đặt ngay đường truyền tĩnh mạch lớn: Đặt catheter tĩnh mạch trung tâm (tĩnh mạch cảnh trong hoặc tĩnh mạch dưới đòn) nếu có thể, và sử dụng các thuốc qua đường tĩnh mạch.
- Dùng thuốc adrenaline: Có thể bơm adrenaline vào ống nội khí quản khi đang cấp cứu ngừng tim cho tới khi có đường truyền tĩnh mạch. Một số thuốc khác cũng có thể dùng đường này như lidocaine nếu bệnh nhân có nhịp nhanh thất hoặc rung thất (trừ các muối bicarbonat và canxi). Cần tăng gấp đôi liều các thuốc nếu bơm qua đường khí quản, vì sự hấp thu thuốc kém hơn đường tĩnh mạch.
- Adrenaline 1 mg tiêm tĩnh mạch, nhắc lại mỗi 3 – 5 phút
- Sử dụng liều adrenaline 2 – 3 mg nếu bơm qua đường khí quản, nhắc lại mỗi 3 – 5 phút cho đến khi khi đặt được đường truyền tĩnh mạch hoặc tái lập được tuần hoàn.
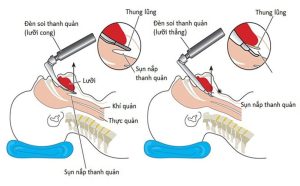
Đặt nội khí quản là một trong những bước hồi sinh tim phổi nâng cao
2.Chăm sóc bệnh nhân sau hồi sinh tim phổi
- Cần cố gắng tìm nguyên nhân gây ra hoặc thúc đẩy ngừng tuần hoàn bằng cách khai thác kỹ tiền sử bệnh của bệnh nhân, diễn biến, biểu hiện của bệnh nhân trước khi ngừng tuần hoàn từ những người thân trong gia đình, bạn bè, đồng nghiệp, từ những người chứng kiến và những ghi chép trong hồ sơ, sổ y bạ của bệnh nhân…
- Phát hiện và ghi nhận những bệnh lý mà có thể là nguyên nhân gây ngừng tuần hoàn (như nhồi máu cơ tim trên điện tâm đồ, troponin máu tăng, những biểu hiện thiếu oxy cấp tính trong các bệnh phổi mạn tính, hạ đường huyết, đột quỵ não, ngộ độc hoặc tương tác thuốc, rối loạn điện giải..Ghi chép cụ thể, tỉ mỉ thời gian ngừng tuần hoàn, các bước tiến hành cấp cứu, can thiệp, các thuốc và liều lượng theo thứ tự thời gian vào hồ sơ bệnh án.
3.Khám và theo dõi lâm sàng:
- Kiểm tra thông khí 2 phổi, phát hiện dấu hiệu gãy xương sườn trong khi ép tim.
- Nghe tim để phát hiện tiếng tim bất thường, tiếng thổi ở tim, khám và kiểm tra dấu hiệu tĩnh mạch cổ nổi.
- Khám bụng để phát hiện dấu hiệu tách thành động mạch chủ bụng và các bất thường của các tạng như gan, thận…
- Đặt ống thông bàng quang để theo dõi nước tiểu.
- Xem xét đặt ống thông dạ dày để chẩn đoán xuất huyết dạ dày và nuôi dưỡng nếu bệnh nhân hôn mê.
- Đánh giá mức độ hôn mê theo thang điểm Glasgow và thăm khám thần kinh, phát hiện dấu hiệu thần kinh khu trú ở bệnh nhân đột quỵ não…
4.Các thăm dò cận lâm sàng:
- Ghi điện tâm đồ (tìm kiếm dấu hiệu nhồi máu cơ tim, sóng T cao trong tăng kali máu, các rối loạn nhịp tim như nhịp nhanh thất, rung thất…)
- Làm khí máu động mạch, điện giải đồ, ure máu, đường máu, đông máu…
- Chụp phim X-quang ngực (kiểm tra vị trí ống nội khí quản, tìm kiếm dấu hiệu tràn khí màng phổi, trung thất rộng ở bệnh nhân tách thành động mạch chủ, gãy xương sườn…)
- Siêu âm tim đánh giá vận động thành tim, tràn dịch màng ngoài tim.
- Luôn nhớ trao đổi kỹ lưỡng tình trạng bệnh nhân với người thân của họ để họ biết được thông tin về các biến cố, tình hình hiện tại, những công việc tiếp tục tiến hành và những diễn biến, kết cục có thể xảy ra với bệnh nhân.
- Với những bệnh nhân mất não, cân nhắc khả năng hiến tạng và trao đổi với người thân của bệnh nhân. Kể cả khi việc trao đổi với người thân bị trì hoãn, luôn nhớ rằng giác mạc và van tim có thể được sử dụng tới 24 giờ sau tử vong.
5.Một số điểm cập nhật và lưu ý trong hồi sinh tim phổi nâng cao (theo AHA 2015 và cập nhật năm 2018)
- Dùng vasopressin kết hợp với ,adrenaline không làm thay đổi hiệu quả cũng như tổng liều adrenaline cần dùng trong cấp cứu ngừng tuần hoàn, vì vậy khuyến cáo của Hội Tim mạch học Hoa Kỳ (AHA) 2015 đã loại vasopressin khỏi phác đồ cấp cứu.
- Có thể sử dụng ETCO₂ (End-tidal CO2 – Nồng độ/ áp lực CO 2 cuối thì thở ra) ở những bệnh nhân đã đặt ống nội khí quản như một chỉ số đánh giá hiệu quả cấp cứu ngừng tuần hoàn. ETCO₂ sau cấp cứu 20 phút thấp dưới 10 mmHg là một trong các tiêu chuẩn để xem xét ngừng cấp cứu.
- Glucocorticoid có thể có lợi khi sử dụng kết hợp với vasopressin và adrenaline trong điều trị ngừng tuần hoàn trong bệnh viện. Tuy nhiên không khuyến cáo sử dụng glucocorticoid thường quy vì chưa chứng minh được hiệu quả qua các nghiên cứu theo dõi sau ngừng tuần hoàn.
- Các p phương tiện ép tim ngoài cơ thể có thể kéo dài thời gian sống còn để điều trị các nguyên nhân gây ngừng tuần hoàn hoặc chuẩn bị đặt ECMO (oxy hóa máu qua màng ngoài cơ the) hay ghép tim cho các bệnh nhân không còn khả năng hồi phục.
- Với những bệnh nhân ngừng tim với rối loạn nhịp tim mà không có chỉ định sốc điện nên dùng adrenaline sớm.
- Không khuyến cáo sử dụng lidocaine thường quy. Cân nhắc bắt đầu hoặc tiếp tục sử dụng lidocaine sau những trường hợp ngừng tim do rung thất hay nhịp nhanh thất.
- Năm 2018, đồng thuận quốc tế về hồi sinh tim phổi và cấp cứu tim mạch: Amiodarone hoặc lidocaine có thể được sử dụng với những trường hợp rung thất hoặc nhịp nhanh thất vô mạch kháng trị với sốc điện. Tuy nhiên bằng chứng về sử dụng các thuốc chong loạn nhịp bị hạ xuống.
- Liều lượng cụ thể: Amiodarone 300 mg bolus, lặp lại liều 150 mg tĩnh mạch. Lidocaine 1 – 1,5 mg/kg bolus, sau đó 0,5 – 0,75 mg/kg mỗi 5 – 10 phút.
- Không khuyến cáo sử dụng magie sulfate thường quy trong cấp cứu ngừng tuần hoàn. Có thể cân nhắc sử dụng trong các trường hợp xoắn đỉnh.
- Sử dụng thuốc chẹn beta giao cảm: Có thể xem xét sử dụng thuốc chẹn beta giao cảm theo đường uống hay tiêm ở những bệnh nhân có ngừng tuần hoàn do rung thất hay nhịp nhanh thất. Sử dụng thuốc chẹn beta giao cảm trong cấp cứu ngừng tuần hoàn được đề xuất do một nghiên cứu cho thấy có mối liên hệ giữa tỷ lệ sống cao hơn ở những bệnh nhân sử dụng thuốc. Tuy nhiên, không sử dụng thuốc thường quy vì có thể gây rối loạn huyết động, làm nặng thêm tình trạng suy tim cấp tính, hay gây nhịp chậm. Việc dùng chẹn beta giao cảm cần được xem xét trên từng bệnh nhân cụ thể.
- Nên chụp động mạch vành càng sớm càng tốt ,cho các bệnh nhân nhồi máu cơ,tim cấp có ST chênh lên hoặc không có ST chênh lên nhưng có huyết động hay điện tâm đồ không ổn định mà nghĩ nhiều đến nguyên nhân do hẹp tắc động mạch vành.
- Hạ thân nhiệt chỉ huy đã được chứng minh hiệu quả trong bảo vệ não, mức nhiệt độ từ 34⁰C đến 36⁰C có thể chấp nhận được, không quá 36⁰C.
- Mục tiêu huyết động: Huyết áp trung bình không được dưới 65 mmHg, nên điều chỉnh duy trì huyết áp trung bình từ 80 – 100 mmHg để đảm bảo tưới máu não.
Sau giai đoạn hạ thân nhiệt, bệnh nhân có thể sốt. Có thể sử dụng thuốc hạ sốt nếu không có chống chỉ định.
Rối loạn nhịp tim trong ngừng tuần hoàn có thể chia được thành 2 nhóm:
- Rung thất và nhịp nhanh thất vô mạch ( ventricular fibrillation/pulseless ventricular tachycardia – VF/pVT)
- Các rối loạn nhịp tim khác: Vô tâm thu và hoạt động điện vô mạch (pulseless electrical activity – PEA)
Sự khác nhau chính trong điều trị của 2 nhóm rối loạn nhịp tim là sốc điện phá rung trong nhóm bệnh nhân rung thất/nhịp nhanh thất vô mạch.
- Rung thất và nhịp nhanh thất vô mạch
- Rung thất, nhịp nhanh thất vô mạch là rối loạn nhịp tim thường gặp nhất ở thời điểm ngừng tim.
- Thành công trong điều trị rung thất/nhịp nhanh thất vô mạch phụ thuộc rất nhiều vào chỉ định sốc điện phá rung ngay lập tức. Chậm sốc điện mỗi phút, tỷ lệ sốc điện thành công giảm 7 – 10%.
- Đấm mạnh ngực: Trước khi ,ép tim, nên dùng nắm tay đấm mạnh vào xương ức bệnh nhân có thể chuyển nhịp về nhịp đập bình thường của tim. Nhát đấm này có thể rất hiệu quả trong vòng 30 giây sau ngừng tim.
- Khuyến cáo nên sử dụng máy sốc điện hai pha, liều khởi đầu được khuyến cáo theo hướng dȁn của nhà sản xuất. Nếu không biết rõ, nên sử dụng liều cao nhất có thể.
- Cần tiếp tục ép tim ngay sau khi sốc điện mà không cần kiểm tra mạch. Chỉ nên dừng ép và kiểm tra mạch sau mỗi 2 phút ép tim, không kiểm tra mạch nếu máy phá rung chưa được sạc đầy và sẵn sàng sốc điện nếu nhịp vȁn còn là nhịp nhanh thất vô mạch hoặc rung thất.
- Lặp lại sốc điện nếu nhanh thất/rung thất dai dẳng.
- Ép tim và hô hấp nhân tạo ngay sau mỗi lần sốc nếu chưa tái lập nhịp tim tạo ra huyết động duy trì sự sống cho não và tim.
- Giữa các lần sốc điện, cần tiếp tục tiến hành những kỹ thuật hồi sinh tim phổi nâng cao như: Đặt ống nội khí quản, đặt catheter tĩnh mạch trung tâm, đặt máy tạo nhịp nếu có chỉ định (xem dưới), phân tích và điều chỉnh khí máu động mạch, điện giải đồ và thăng bằng kiềm toan…
- Adrenaline nên dùng mỗi 3 – 5 phút (1 mg tiêm tĩnh mạch hoặc 2 – 3 mg qua đường nội khí quản).
- Vô tâm thu và hoạt động điện vô mạch
Kết quả của hồi sinh tim phổi với những rối loạn nhịp tim này nói chung không tốt bằng nhịp nhanh thất vô mạch/rung thất trừ khi khắc phục và điều trị được nguyên nhân bệnh.
Những nguyên nhân gây ngừng tuần hoàn có thể điều trị hiệu quả:
| Thiếu oxy.
Giảm thể tích tuần hoàn. Tăng/hạ kali máu và rối loạn chuyển hóa. Hạ thân nhiệt. Tràn khí màng phổi. Ép tim cấp. Rối loạn liên quan đến ngộ độc/điều trị thuốc. Thuyên tắc mạch máu, van tim. |
Leave a Reply