Ung thư tuyến tiền liệt là một trong những loại ung thư phổ biến ở nam giới trên toàn thế giới. Tại Việt Nam, số ca mắc ung thư tiền liệt tuyến đang tăng dần trong những năm gần đây. Trong bài viết này, chúng ta sẽ cùng tìm hiểu về phác đồ chẩn đoán ung thư tiền liệt tuyến theo Bộ Y tế Việt Nam
1. Đại cương về ung thư tuyến tiền liệt
Ung thư tuyến tiền liệt (UTTTL) là một trong những loại ung thư thường gặp nhất ở nam giới với khoảng 1,1 triệu ca trên toàn thế giới trong năm 2012, chiếm khoảng 15% trong số tất cả các loại ung thư ở nam giới (UT). Năm 2018, toàn thế giới có 1.276.106 ca mắc mới, chiếm 13,5% các loại UT ở nam giới. Tại Việt Nam năm 2012, theo số liệu ghi nhận ung thư quần thể của Cơ quan Nghiên cứu Ung thư Thế giới (IARC), ung thư tuyến tiền liệt có tỷ lệ mắc và tử vong chuẩn theo tuổi lần lượt là 3,4 và 2,5/100000 dân. Tỷ lệ tử vong do UTTTL đã giảm trong những năm gần đây do những tiến bộ trong chẩn đoán và điều trị, và cũng một phần là do những hiểu biết của người dân về bệnh ngày càng tăng lên.
Với sự hữu hiệu của xét nghiệm định lượng PSA và kỹ thuật sinh thiết tuyến tiền liệt, ngày càng có nhiều trường hợp UTTTL được chẩn đoán sớm. Tuy nhiên, việc tầm soát UTTTL có thể gây nên những điều trị quá mức, không cần thiết, dẫn đến ảnh hưởng chất lượng sống của người bệnh (NB), và tăng chi phí cho chăm sóc sức khoẻ.
2. Phát hiện sớm, chẩn đoán
2.1. Phát hiện sớm
Nên tiến hành khám và xét nghiệm ở nam giới trên 50 tuổi – một độ tuổi có suất độ cao hoặc trên 45 tuổi nếu có tiền sử gia đình UTTTL; chủ yếu là thăm khám trực tràng và làm xét nghiệm PSA toàn phần. Chỉ định sinh thiết tuyến tiền liệt khi phát hiện có nhân cứng, còn khi chỉ có PSA lớn hơn 4ng/ml thì cần giải thích rõ ích lợi và nguy cơ của việc sinh thiết cho người NB.
2.2. Chẩn đoán
2.2.1. Lâm sàng
2.2.1.1. Triệu chứng cơ năng
Rất nhiều trường hợp UTTTL ở thể ẩn, không có triệu chứng lâm sàng. Người bệnh được phát hiện bệnh tình cờ, hoặc giải phẫu tử thi sau khi tử vong do những nguyên nhân khác.
Có 2 lý do làm cho người bệnh phải đi khám bệnh:
- Rối loạn tiểu tiện.
- Các dấu hiệu về u lan toả hoặc đã có di căn. Các triệu chứng tiết niệu thường gặp là:
- Đái khó, tia đái nhỏ.
- Đái nhiều lần mức độ khác nhau, tuỳ theo sự kích thích, cảm giác đái không hết do có nước tiểu dư trong bàng
- Đái không tự chủ.
- Bí đái cấp.
Ở giai đoạn muộn, khối u thường nhiều ổ, lan toả xâm lấn bao xơ và di căn, có thể gây ra những rối loạn toàn thân trầm trọng, thể trạng người bệnh suy sụp, kết thúc cuối cùng là tử vong.
Các dấu hiệu tiến triển lan tràn thường gặp là:
- Đau xương
- Đau tầng sinh môn
- Phù nề chi dưới
- Xuất tinh ra máu
- Các dấu hiệu toàn thân khác: NB có thể đến viện trong tình trạng suy thận, với các biểu hiện gầy sút, phù nề, xanh nhợt, thiếu máu. Các di căn khác ở phổi, gan ít khi là dấu hiệu đầu tiên, di căn não cũng hiếm gặp.
2.2.1.2. Triệu chứng thực thể
-
- Thăm khám TTL qua trực tràng: Đây là cách thức đơn giản, rẻ tiền và hữu hiệu phát hiện UTTTL. Hầu hết UTTTL xuất hiện ở vùng ngoại vi của TTL và có thể phát hiện qua thăm trực tràng. Bằng việc phối hợp với nồng độ PSA, thăm khám TTL qua trực tràng đã góp phần chẩn đoán đa số các
- Khám toàn thân phát hiện di căn hạch, một số ít trường hợp phát hiện di căn
2.2.2. Cận lâm sàng
- Nồng độ PSA:
Hiện nay nồng độ PSA để chẩn đoán UTTTL vẫn đang còn được bàn cãi. Tuy nhiên người ta thấy rằng nồng độ PSA càng cao thì khả năng tồn tại UTTTL càng lớn. Tuy nhiên, ngay cả khi nồng độ PSA < 4 ng/mL cũng có một tỷ lệ nhất định mắc UTTTL. Mặc dù vậy, để tránh chỉ định sinh thiết quá mức, Hội Niệu khoa và thận học Việt Nam (VUNA) khuyến nghị lấy mức PSA bất thường là >4ng/mL.
Tỉ lệ PSA tự do/toàn phần là thông số được sử dụng rộng rãi trong lâm sàng để phân biệt giữa tăng sinh lành tính và UTTTL. Tỉ lệ này được sử dụng trong trường hợp nồng độ PSA từ 4 đến 10 ng/mL và thăm khám trực tràng không có dấu hiệu nghi ngờ UTTTL. Thông thường lấy mức PSA tự do/ PSA toàn phần có ý nghĩa là < 0,1.
Nhằm mục đích tăng độ nhạy và độ chuyên biệt của xét nghiệm PSA, các xét nghiệm chuyên sâu như đo vận tốc PSA, tỷ trọng PSA, PSA theo tuổi.
- Siêu âm
Siêu âm qua trực tràng: Không phải lúc nào cũng có thể thấy được hình ảnh kinh điển của một vùng giảm âm ở ngoại vi của tuyến tiền liệt qua siêu âm. Siêu âm qua trực tràng không thể phát hiện vùng UTTTL với độ tin cậy đầy đủ. Do đó, sinh thiết các vùng nghi ngờ không thể sử dụng như là một phương pháp thường quy để chẩn đoán. Tuy nhiên, có thể có ích khi sinh thiết thêm các khu vực nghi ngờ.
Siêu âm ổ bụng: có giá trị định hướng chẩn đoán, đánh giá di căn trong ổ bụng
- Chụp cộng hưởng từ (CHT) tiểu khung
Chụp CHT tiểu khung có giá trị góp phần vào chẩn đoán, định hướng cho việc sinh thiết TTL. Ngoài ra còn giúp cho chẩn đoán mức độ xâm lấn của khối u vào tổ chức xung quanh và hạch vùng.
- Chụp cắt lớp vi tính:
Chụp cắt lớp vi tính vừa cho phép chẩn đoán mức độ xâm lấn tại chỗ của khối u (T), đồng thời cho phép chẩn đoán di căn, đặc biệt là di căn hạch chậu. Giá trị chẩn đoán của chụp cắt lớp vi tính ngày càng được nâng cao nhờ vào các kỹ thuật chụp mới.
- Chụp xạ hình xương và chụp PET/CT:
Chụp xạ hình xương với MDP-Tc99m: Phát hiện những tổn thương di căn vào xương: Xương cột sống, xương sườn, xương cánh chậu, xương sọ…
Chụp PET/CT: Với F18-FDG ít có giá trị phát hiện u nguyên phát, nhưng giúp phát hiện chính xác di căn, tái phát, đánh giá hiệu quả các phương pháp điều trị, mô phỏng lập kế hoạch xạ trị. Có thể chụp PET/CT với C11-Acetate cho hình ảnh u nguyên phát rõ nét hơn.
2.2.3. Sinh thiết tuyến tiền liệt
2.2.3.1. Sinh thiết lần đầu
Chỉ định sinh thiết tuyến tiền liệt dựa trên cơ sở nồng độ PSA và/hoặc có nghi ngờ khi thăm khám trực tràng. Cũng cần phải xem xét đến các yếu tố tuổi, bệnh kèm theo và hậu quả điều trị nếu chẩn đoán quá mức.
Người bệnh chỉ có nồng độ PSA cao lần xét nghiệm đầu tiên không nên chỉ định sinh thiết ngay lập tức. Cần xét nghiệm lại PSA sau một tháng trong các điều kiện tiêu chuẩn (không xuất tinh và không làm các thủ thuật như đặt thông niệu đạo bàng quang, soi bàng quang hoặc cắt đốt nội soi qua niệu đạo, không thăm trực tràng trước đó và không có nhiễm trùng đường tiết niệu) ở cùng một nơi xét nghiệm và cùng phương pháp đã tiến hành lần trước.
Sinh thiết qua trực tràng là phương pháp được đề nghị trong hầu hết các trường hợp nghi ngờ UTTTL. Số mẫu sinh thiết lý tưởng là 10-12 mẫu.
2.2.3.2. Sinh thiết lặp lại
Chỉ định cho sinh thiết lặp lại là: (1) PSA tăng và/hoặc cao liên tục, (2) Thăm khám tuyến tiền liệt có nghi ngờ; (3) tăng sinh dạng nang nhỏ không điển hình (atypical small acinar proliferation), và (4) tân sinh trong biểu mô tuyến lan tỏa (extensive prostatic intraepithelial neoplasia – PIN).
Sinh thiết lần thứ ba hoặc nhiều lần hơn không được khuyến cáo, cần phải xem xét trên từng cá thể riêng biệt.

Sơ đồ 2.1. Sinh thiết TTL dưới hướng dẫn của siêu âm nội trực tràng
2.2.4. Mô bệnh học
Phân độ mô học theo hệ thống thang điểm Gleason hiện nay được sử dụng rộng rãi trong chẩn đoán UTTTL nhằm phục vụ cho điều trị, theo dõi, tiên lượng.
Điểm Gleason là tổng của độ mô học Gleason chiếm ưu thế nhất và nhì. Nếu chỉ có một độ mô học, thì điểm được tính bằng cách nhân đôi độ mô học đó. Nếu một độ mô học <5% khối lượng ung thư, thì loại này không được tính trong điểm Gleason (quy tắc 5%). Độ mô học ưu thế nhất và nhì được biểu diễn thông qua số điểm Gleason (ví dụ Gleason số 7 [4 + 3]).
Hệ thống phân loại mô bệnh học mới nhất của UTTTL dựa trên hội nghị đồng thuận của Hiệp hội quốc tế về bệnh học tiết niệu 2014 (International Society of Urological Pathology – ISUP). Hệ thống này chia ra 5 độ dựa trên điểm Gleason như sau:
- Độ I: ≤ 6 điểm
- Độ 2: 3+4 = 7 điểm
- Độ 3: 4+3 = 7 điểm
- Độ 4: 8 điểm
- Độ 5: 9-10 điểm
2.3. Chẩn đoán giai đoạn
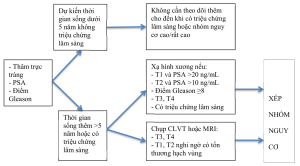
Chỉ định các xét nghiệm (XN) đánh giá trước điều trị:
- Đánh giá mức độ lan rộng của khối u (T): Dựa vào siêu âm, CLVT, hoặc MRI
- Đánh giá di căn hạch (N): thực hiện khi có kế hoạch điều trị triệt căn. Người bệnh giai đoạn T2 hoặc ít hơn, PSA <20 ng/mL và điểm Gleason <6 có khả năng di căn hạch thấp hơn 10% có thể không cần đánh giá hạch
- Đánh giá di căn (M) xương: xạ hình xương bằng máy SPECT, SPECT/CT, PET/CT…
- Trong trường hợp khó đánh giá, có thể chỉ định PET/CT (C-11choline PET/CT hoặc F-18 fluciclovine hoặc sodium PET/CT), hoặc chụp PET/CT với 18FDG để đánh giá các tổn thương di căn ở hệ thống hạch, ở các tạng, xương, …
Đánh giá giai đoạn theo AJCC lần thứ 8 – 2017
T
- Giai đoạn T theo lâm sàng (cT)
cTx Không đánh giá được u nguyên phát
cT0 Không có bằng chứng của u nguyên phát
cT1 U nguyên phát không rõ ràng trên lâm sàng, không sờ thấy
cT1a U xác định bằng mô bệnh học ≤5% trong tổ chức lấy được
cT1b U xác định bằng mô bệnh học >5% trong tổ chức lấy được
cT1c U xác định bằng sinh thiết kim ở một bên hoặc cả hai bên nhưng u không sờ thấy
cT2 Khối u sờ thấy và khu trú ở tuyến tiền liệt.
cT2a U ở ≤ một nửa của một thùy
cT2b U nhiều hơn một nửa thùy nhưng không ở cả 2 thùy
cT2c U ở cả hai thùy
cT3 U xâm lấn qua bao tuyến tiền liệt nhưng chưa cố định, chưa xâm lấn cấu trúc xung quanh.
cT3a Xâm lấn vỏ bao 1 hoặc 2 bên.
cT3b Xâm lấn túi tinh.
cT4 U cố định hay xâm lấn cơ quan lân cận ngoài túi tinh: bàng quang, cơ vòng hậu môn, trực tràng, thành chậu.
- Giai đoạn T theo mô bệnh học (pT)
pT2 U khu trú trong tuyến tiền liệt
pT3 U xâm lấn qua bao tuyến tiền liệt.
pT3a Xâm lấn vỏ bao 1 hoặc 2 bên, hoặc xâm lấn cổ bàng quang trên vi thể
pT3b Xâm lấn túi tinh.
pT4 U cố định hay xâm lấn cơ quan lân cận ngoài túi tinh: bàng quang, cơ vòng hậu môn, trực tràng, cơ thắt ngoài, thành chậu
N
Nx: Không thể đánh giá được hạch vùng N0: Không có di căn hạch vùng
N1: Di căn hạch vùng
M
M0: Chưa có di căn xa M1: Có di căn xa
M1a: Di căn hạch lympho ngoài hạch vùng M1b: Di căn xương
M1c: Di căn tạng khác có/không kèm di căn xương
Bảng 2.2. Phân loại giai đoạn theo AJCC 8th, 2017
| Giai đoạn | T | N | M | PSA (ng/ml) | Độ MBH |
| I | cT1a-c | N0 | M0 | PSA<10 | 1
|
| cT2a | N0 | M0 | PSA<10 | 1
|
|
| pT2 | N0 | M0 | PSA <10 | 1 | |
| II A | cT1a-c | N0 | M0 | 10 ≤PSA<20 | 1 |
| cT2a | N0 | M0 | 10 ≤PSA<20 | 1 | |
| cT2b | N0 | M0 | PSA<20 | 1 | |
| cT2c | N0 | M0 | PSA< 20 | 1 | |
| IIB | T1-2 | N0 | M0 | PSA<20 | 2 |
| IIC | T1-2 | N0 | M0 | PSA<20 | 3-4 |
| IIIA | T1-2 | N0 | M0 | PSA ≥ 20 | 1-4 |
| IIIB | T3-4 | N0 | M0 | Mọi PSA | 1-4 |
| IIIC | Mọi T | N0 | M0 | Mọi PSA | 5 |
| IVA | Mọi T | N1 | M0 | Mọi PSA | Mọi Gleason |
| IVB | Mọi T | Mọi N | M1 | Mọi PSA | Mọi Gleason |
Xếp nhóm nguy cơ:
- Nguy cơ rất thấp: T1c và điểm Gleason ≤ 6 và PSA <10 ng/ml và ít hơn 3 mẫu sinh thiết dương tính và tỉ trọng PSA <0,15ng/ml.
- Nguy cơ thấp: (T1 hay T2a) và (điểm Gleason ≤6) và (PSA<10 ng/ml).
- Nguy cơ trung bình: (T2b hay T2c) hay (điểm số Gleason = 7) hay (PSA trong khoảng 10-20 ng/ml.
- Nguy cơ cao: T3a hay điểm số Gleason từ 8 – 10 hay PSA>20ng/ml.
- Nguy cơ rất cao: T3b-4 hay độ MBH
- Di căn hạch
- Di căn xa
Leave a Reply