Rối loạn nhịp là vấn đề hay gặp và các thuốc điều trị rối loạn nhịp (Antiarrhythmic drugs – AADs) hoạt động bằng cách ức chế các rối loạn nhịp thông qua tác dụng trên các kênh ion và các thụ thể.
1.Giới thiệu về thuốc rối loạn nhịp
Các thuốc sử dụng để điều trị và dự phòng các rối loạn nhịp tim được gọi là thuốc chống rối loạn nhịp tim. Các thuốc điều trị rối loạn nhịp (Antiarrhythmic drugs – AADs) ức chế các rối loạn nhịp thông qua tác dụng trên các kênh ion và các thụ thể. Mặc dù ban đầu, các thuốc này được phát triển với mục tiêu cải thiện tỷ lệ sống còn ở bệnh nhân có bệnh tim cấu trúc có rối loạn nhịp nhưng các thử nghiệm ngẫu nhiên lớn đã cho thấy AADs không đạt được những hiệu quả mong muốn.
Vai trò của các thuốc điều trị rối loạn nhịp tim đã có những thay đổi đáng kể từ khi có nhiều phương pháp điều trị rối loạn nhịp mới được phát triển, lợi ích – nguy cơ của các thuốc này trên lâm sàng được hiểu biết rõ ràng hơn.
AADs có vai trò quan trọng trong việc điều trị bệnh nhân bị rối loạn nhịp nhĩ và thất, hỗ trợ cho các biện pháp điều trị triệt để như triệt đốt qua đường ống thông.
Trong mục tiêu dự phòng nguyên phát và thứ phát đột tử do nguyên nhân tim mạch, AADs đã được chứng minh không hiệu quả bằng máy phá rung tự động (ICD). Rất nhiều thuốc điều trị rối loạn nhịp tim cũ đã bị rút khỏi thị trường, các thuốc mới hơn và an toàn hơn đã được đưa vào thay thế.
Mối quan tâm lớn nhất của các thầy thuốc lâm sàng gặp phải khi quyết định khởi trị và duy trì là:
- Nguy cơ xuất hiện các rối loạn nhịp mới.
- Rối loạn nhịp cũ xuất hiện lại với tần số dày hơn. Tình trạng ngộ độc các thuốc AADs.
- Có rất ít được xếp vào nhóm an toàn khi khởi trị trong các khuyến cáo. Sự hiểu biết rõ hơn về lợi ích và nguy cơ của AADs đã giúp việc sử dụng nhóm thuốc này hiệu quả và an toàn hơn. Việc cân nhắc cẩn thận tác động làm nặng lvà tác dụng gây độc đã dẫn đến việc nhiều loại AADs bị rút khỏi thị trường (procainamid, tocainide và bretylium đường uống) và một số thuốc ít được sử dụng (quinidine, phenytoin, mexiletine, disopyramide).
2.Điện thế hoạt động của tim
Xung động điện học của tim thực tế là tổng hợp của hàng nghìn dòng điện nhỏ do hàng nghìn tế bào riêng rẽ của tim tạo ra. Hoạt động điện học của một tế bào riêng biệt được gọi là điện thế hoạt động của tim. Các tế bào của các tổ chức, cơ tim khác nhau như cơ nhĩ, cơ thất, His, Purkinje, nút nhĩ thất (AVN) và nút xoang (SAN) có kiểu điện thế hoạt động khác nhau.
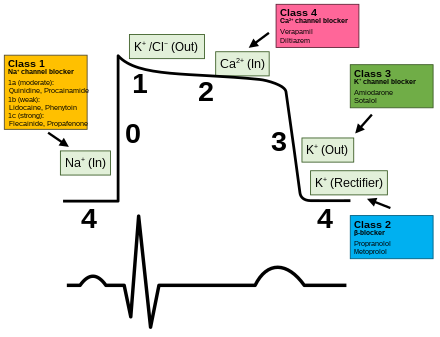
Điện thế hoạt động chia thành 5 giai đoạn: 0, 1, 2, 3 và 4 để mô tả sự hoạt động của các kênh ion khác nhau hoặc được chia thành giai đoạn khử cực, giai đoạn tái cực và giai đoạn nghỉ. Các tế bào tự động như tế bào nút xoang, nút nhĩ thất có kiểu điện thế hoạt động khác điện thế hoạt động của tế bào cơ nhĩ, cơ thất và hệ thống His – Purkinje (tế bào đáp ứng nhanh).
Các giai đoạn của điện thế hoạt động (ĐTHĐ) của tế bào :
- Giai đoạn 4: Điện thế qua màng lúc nghỉ
Do sự chênh lệch nồng độ ion Na+, Ca++ và K+ ở trong và ngoài tế bào (nồng độ Na+ ở ngoài tế bào cao gấp 10 lần ở trong tế bào, Ca++ ngoài tế bào cao gấp 1000 lần trong tế bào và K+ trong tế bào cao gấp 30 lần ngoài tế bào), làm cho tế bào ở trạng thái phân cực: mặt ngoài màng tế bào mang điện thế (+) và mặt trong mang điện (-) và điều đó tạo thành trạng thái nội môi hằng định phù hợp với sự sống bình thường. Sự chênh lệch điện thế qua màng tế bào ở giai đoạn này được gọi là điện thế qua màng lúc nghỉ.
Điện thế qua màng lúc nghỉ của các tổ chức tim khác nhau sẽ khác nhau và của các tế bào cơ thất vào khoảng -80 đến -90mV.
- Giai đoạn 0: Khử cực nhanh
Khi có tác động của các xung kích thích lên màng tế bào làm cho các kênh natri được mở ra, ion Na+ từ ngoài tế bào ào ạt đi vào trong tế bào làm cho điện thế qua màng từ -90mV tăng vọt nhanh lên tới +20mV và tế bào được khử cực. Trên điện tâm đồ bề mặt tương ứng với phức bộ QRS.
Độ dốc của giai đoạn 0 thể hiện tốc độ khử cực tối đa (Vmax) của tế bào và nó ảnh hưởng tới tốc độ dẫn truyền xung động của tổ chức cơ tim. Các thuốc chống rối loạn nhịp tim nhóm I làm thay đổi tốc độ pha 0 nên làm chậm tốc độ dẫn truyền và tốc độ khử cực tối đa.
- Giai đoạn 1: Tái cực nhanh-sớm
Giai đoạn này là thời kỳ đầu của quá trình tái cực của tế bào và chủ yếu là do đóng các kênh natri nhanh. Tuy nhiên, nó cũng còn do dòng kali đi ra ngoài tế bào khi kênh kali mở ra và sau đó đóng lại.
- Giai đoạn 2: Pha cao nguyên của điện thế hoạt động
Đây là giai đoạn dài nhất của điện thế hoạt động và là sự khác biệt trong điện thế hoạt động của tế bào cơ tim với tế bào cơ xương và tế bào thần kinh. Giai đoạn này là kết quả của sự cân bằng giữa dòng natri, canxi đi vào và dòng kali đi ra ngoài tế bào. Giai đoạn này thường tương ứng với đoạn ST trên điện tâm đồ bề mặt.
- Giai đoạn 3: Tái cực nhanh
Các kênh Ca++ đóng lại, trong khi các kênh K+ chậm một chiều được mở ra và khởi phát việc mở các kênh khác như kênh kali nhanh một chiều dẫn đến dòng ion dương đi ra ngoài tế bào làm cho tế bào tái cực nhanh chóng. Kênh K+ một chiều nhanh được hoạt hóa và mở ra ở phần cuối của giai đoạn 3 và tiếp tục sau đó để duy trì điện thế nghỉ qua màng ở giai đoạn 4.
2.1 Điện thế hoạt động của nút xoang và nút nhĩ thất
- Điện thế hoạt động của nút xoang và nút nhĩ thất khá giống nhau và chỉ khác nhau
chút ít ở giai đoạn 0 và có sự khác biệt đáng kể với điện thế hoạt động của tế bào đáp ứng nhanh.
- Điện thế hoạt động của nút xoang và nút nhĩ thất (còn gọi là tế bào có điện thế đáp ứng chậm) được chia thành ba giai đoạn: 0, 3 và 4.
Giai đoạn 4: Khử cực tự phát (Điện thế tạo nhịp)
- Điện thế qua màng lúc nghỉ của các tế bào tạo nhịp vào khoảng -60 mV đến -70 mV.
- Dòng ion K+ đi ra giảm dần, làm cho sự khử cực chậm cùng với dòng Na+ chậm đi vào và Ca++ đi vào qua kênh canxi loại L (ICaT) làm cho điện thế qua màng tế bào trở lên dương tính hơn và khi đạt tới điện thế ngưỡng (-40 mV đến -50 mV), tế bào bước vào pha khử cực).
Giai đoạn 0: Khử cực
- Hoạt động điện học chủ yếu trong giai đoạn này phụ thuộc vào dòng canxi đi vào qua kênh canxi loại L, tương phản với dòng natri đi vào ở các tế bào đáp ứng nhanh. Thực tế là các kênh natri đi vào hầu như không có ở các tổ chức này.
- Nhánh lên của điện thế hoạt động không đi thẳng đứng như ở tế bào đáp ứng nhanh
mà tăng lên từ từ nên tốc độ dẫn truyền ở tổ chức tạo nhịp cũng chậm hơn đáng kể so với tổ chức có tế bào đáp ứng nhanh.
- Điện thế hoạt động của nút nhĩ-thất có tốc độ nhánh lên (Vmax) nhanh hơn đôi chút so với nút xoang.
Giai đoạn 3: Tái cực
Dòng K+ đi ra tăng lên, các kênh canxi bất hoạt nhanh cùng với sự giảm đồng thời của dòng natri đi vào.
2.2 Sự phân bố thần kinh tự động
- Nút xoang và nút nhĩ thất có rất nhiều sợi thần kinh giao cảm và phó giao cảm, còn ở các tổ chức tế bào đáp ứng nhanh có rất ít các sợi thần kinh phó giao cảm. Bởi vậy có sự thay đổi trương lực phó giao cảm ở nút xoang và nút nhĩ thất nhưng lại không có hoặc rất ít ở các tổ chức tế bào đáp ứng nhanh.
- Trương lực giao cảm tăng dẫn tới tăng tính tự động, tăng tốc độ dẫn truyền (Vmax) và giảm thời gian giai đoạn trơ. Ngược lại, tăng trương lực phó giao cảm dẫn tới giảm tính tự động, giảm tốc độ dẫn truyền và kéo dài giai đoạn trơ.
Như vậy, sự hiểu biết về vai trò của các kênh ion khác nhau trong các giai đoạn khác nhau của điện thế hoạt động của các tế bào đáp ứng nhanh cũng như tế bào đáp ứng chậm giúp cho chúng ta hiểu và nắm được cơ chế và vị trí tác động chính của các thuốc , qua đó có sự lựa chọn thuốc thích hợp với từng loại rối loạn nhịp khác nhau.
2.3 Cơ chế của các thuốc chống rối loạn nhịp tim
Cơ chế chính làm khởi phát rối loạn nhịp tim là: rối loạn hình thành xung động và rối loạn dẫn truyền xung động. AADs chủ yếu tác động vào các kênh ion (và/hoặc các thụ thể) ở tim và có thể tác động đến nhiều cơ chế rối loạn nhịp khác nhau bằng cách thay đổi tính kích thích, khả năng dẫn truyền và tính trơ của tim. Một số AADs có thể ảnh hưởng đến nhiều hơn một kênh ion tim (và/hoặc thụ thể) và do đó có thể ảnh hưởng đến nhiều hơn một cơ chế loạn nhịp tim, trong khi một số AADs mới hơn có thể có cơ chế hoạt động hoàn toàn mới. Một số AADs đặc hiệu cho một số mô tim nhất định, chẳng hạn như tâm nhĩ, tâm thất hoặc nút xoang hoặc nút nhĩ thất, trong khi một số thuốc khác lại có tác dụng chung hơn.
2.4 Tác dụng gây ra hoặc làm nặng các rối loạn nhịp tim của các thuốc chống rối loạn nhịp tim
Tất cả các thuốc chống rối loạn nhịp tim có tác dụng dự phòng hoặc ức chế các rối loạn nhịp tim nhưng cũng có thể làm khởi phát các rối loạn nhịp mới hoặc làm cho các rối loạn nhịp vốn có nặng lên (proarrhythmias). Do đó cần sử dụng các thuốc chống rối loạn nhịp một cách thận trọng. Tùy thuộc vào các đặc tính của thuốc, tương tác với các thuốc được sử dụng đồng thời, cũng như các yếu tố người bệnh, các tác dụng làm nặng lên các rối loạn nhịp sau đây có thể gặp:
- Làm xuất hiện các rối loạn nhịp mới như: nhịp nhanh thất đơn dạng, bền bỉ; nhịp nhanh thất đa dạng (polymorphology), xoắn đỉnh liên quan tới kéo dài khoảng QT, rung thất, các rối loạn nhịp trên thất hoặc nhịp chậm như nhịp chậm xoang hoặc block nhĩ thất các mức độ khác nhau.
- Làm nặng lên các rối loạn nhịp đã có như: số lượng ngoại tâm thu nhĩ, thất tăng lên, hoặc chùm đôi…; chuyển nhịp nhanh thất không bền bỉ thành bền bỉ; các rối loạn nhịp tim vốn có từ trước trở nên bền bỉ hoặc không thể cắt được cơn; nhịp nhanh thất có tần số nhanh hơn và huyết động không ổn định.
- Làm chậm dần tần số nhịp nhanh nhĩ dẫn tới dẫn truyền 1:1 qua nút nhĩ-thất, dẫn đến tần số đáp ứng thất tăng lên, mà điều này không có trước khi dùng thuốc hoặc các rối loạn nhịp tim dễ dàng xuất hiện hơn khi thăm dò điện sinh lý tim.
Sự nặng lên của các rối loạn nhịp do các thuốc chống loạn nhịp tim gây ra thường xuất hiện một vài ngày sau khi sử dụng thuốc chống rối loạn nhịp hoặc tăng liều thuốc.
3.Kết luận
Các thuốc điều trị rối loạn nhịp (Antiarrhythmic drugs – AADs) ức chế các rối loạn nhịp thông qua tác dụng trên các kênh ion và các thụ thể. Vai trò của các thuốc điều trị rối loạn nhịp tim đã có những thay đổi đáng kể từ khi có nhiều phương pháp điều trị rối loạn nhịp mới được phát triển, lợi ích – nguy cơ của các thuốc này trên lâm sàng được hiểu biết rõ ràng hơn. Có rất ít các thuốc điều trị rối loạn nhịp tim được xếp vào nhóm an toàn khi khởi trị trong các khuyến cáo. Sự hiểu biết rõ hơn về lợi ích và nguy cơ của AADs đã giúp việc sử dụng nhóm thuốc này hiệu quả và an toàn hơn.
Leave a Reply