Tràn dịch màng phổi là một bệnh lý nguy hiểm, có thể gây ra các vấn đề nghiêm trọng cho sức khỏe của người bệnh. Để chẩn đoán và điều trị bệnh hiệu quả, các chuyên gia y tế thường sử dụng nhiều phương pháp như chụp X-quang, siêu âm, đo lượng dịch và thực hiện thủ thuật hút dịch. Dưới đây là hướng dẫn chẩn đoán và điều trị tràn dịch màng phổi của Bộ Y tế 2012.
1. Đại cương
Tràn dịch màng phổi (TDMP) là tình trạng xuất hiện dịch trong khoang màng phổi nhiều hơn mức bình thường (khoảng 14 ml).
2. Chẩn đoán
2.1. Chẩn đoán xác định
– Bệnh nhân có thể có đau ngực sườn lưng, đau tăng lên khi hít thở sâu, ho khan khi thay đổi tư thế, khó thở xuất hiện và ngày một tăng khi lượng dịch nhiều.
– Hội chứng 3 giảm: gõ đục, rung thanh mất, rì rào phế nang mất.
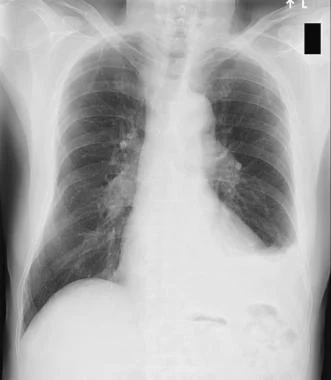
– Hình ảnh phim X-quang phổi chuẩn: TDMP số lượng ít chỉ thấy góc sườn hoành tù, sớm nhất là góc sườn hoành phía sau trên phim nghiêng. TDMP trung bình thấy hình mờ đậm, đồng đều, ở 1/3 dưới phế trường, có thể thấy đường cong mà phía lõm quay lên trên (đường cong Damoiseau). TDMP nhiều: mờ đều quá 1/2 phổi, đẩy tim sang bên đối diện.
– Trong trường hợp tràn dịch màng phổi khu trú cần kết hợp siêu âm hoặc chụp cắt lớp vi tính để xác định vị trí.
– Chọc dò màng phổi có dịch: là tiêu chuẩn vàng.
Bảng 1: Phân biệt tràn dịch màng phổi dịch thấm và dịch tiết
| Xét nghiệm | Dịch thấm | Dịch tiết |
| Protein | < 30 g/l | > 30 g/l |
| Protein dịch màng phổi/máu | < 0,5 | > 0,5 |
| Tỷ trọng | 1014 | 1016 |
| LDH (lactic dehydrogenase) | < 200 UI | > 200 UI |
| LDH dịch màng phổi/LDH huyết thanh | < 0,6 | > 0,6 |
| Hồng cầu | < 10.000/mm3 | > 10.000/mm3 |
| Bạch cầu | < 1.000/mm3 | > 1.000/mm3 |
| Thành phần | > 50% lympho bào | > 50% lympho bào: lao, u
> 50% bạch cầu đa nhân trung tính: viêm cấp |
| pH | > 7,3 | < 7,3 |
| Glucose | Bằng ở mẫu máu | Thấp hơn ở máu |
| Amylase | >5000 đv/l (viêm tụy) |
Lưu ý: bệnh nhân được chẩn đoán tràn dịch màng phổi dịch tiết khi có ít nhất 1 tiêu chuẩn phù hợp với dịch tiết.
2.2. Chẩn đoán nguyên nhân tràn dịch màng phổi
– Dịch thấm (bảng 1).
+ Hội chứng thận hư, suy thận mạn.
+ Xơ gan cổ trướng.
+ Suy tim trái không hồi phục.
+ Thẩm phân phúc mạc.
+ Suy giáp.
+ Hội chứng Demon-Meigs.
+ Suy dinh dưỡng.
– Dịch tiết (bảng 1).
+ Do lao.
+ Do ung thư.
+ Do nhiễm trùng phổi và màng phổi (vi khuẩn, nấm, vi rút, ký sinh trùng như a míp, sán lá phổi, sán lá gan lớn).
+ Do nghẽn tắc động mạch phổi.
+ Do các bệnh hệ thống (lupus, viêm khớp dạng thấp…).
– Tràn dịch màng phổi dịch màu máu: dịch có màu đỏ máu, Hemoglobin dịch màng phổi/hemoglobin máu < 0,5.
+ Ung thư màng phổi, ung thư di căn tới màng phổi.
+ Lao màng phổi.
– Tràn máu màng phổi: tỷ lệ hemoglobin dịch màng phổi/hemoglobin máu > 0,5.
+ Do chấn thương lồng ngực.
+ Ung thư màng phổi, ung thư di căn tới màng phổi.
+ Tai biến của các thủ thuật thăm dò màng phổi: chọc dò màng phổi, sinh thiết màng phổi,…
+ Vỡ phình tách động mạch chủ ngực.
+ Bệnh Rendu Osler.
– Tràn dưỡng chấp màng phổi: Dịch màng phổi trắng như sữa, tái phát rất nhanh. Soi vi thể thấy những giọt mỡ. Mỡ toàn phần của dịch màng phổi 1-4 g/100 ml. Triglycerid dịch màng phổi > 110 mg%.
+ Do chấn thương lồng ngực.
+ Phẫu thuật lồng ngực gây lỗ dò ống ngực – màng phổi.
+ Viêm bạch mạch do lao, giun chỉ.
+ Do ung thư hệ lympho hoặc ung thư phế quản di căn.
– Các nguyên nhân TDMP thường gặp trên lâm sàng bao gồm:
+ Lao màng phổi.
+ Viêm phổi màng phổi.
+ Suy tim sung huyết.
+ Ung thư.
+ Xơ gan.
3. Điều trị tràn dịch màng phổi
3.1. Điều trị nội khoa
3.1.1. Điều trị TDMP dịch thấm
Điều trị bệnh nguyên phát. Chọc tháo dịch MP trong trường hợp TDMP quá nhiều gây khó thở.
3.1.2. Điều trị TDMP dịch tiết
* Điều trị triệu chứng:
TDMP nhiều có suy hô hấp:
+ Thở oxy
+ Chọc tháo dần chia làm nhiều lần, mỗi lần ≤ 1 lít.
+ Phục hồi chức năng hô hấp sớm và kéo dài.
TDMP nhiều, tái phát nhanh do ung thư:
+ Gây dính màng phổi bằng bột talc, povidon iod…
+ Không gây dính khi tràn dịch mà phổi không nở được hoàn toàn (như trong xẹp phổi), hay có kèm theo tràn dịch màng ngoài tim.
* Điều trị căn nguyên:
– Tràn dịch màng phổi do nhiễm khuẩn phổi màng phổi (đọc thêm bài hướng dẫn chẩn đoán và điều trị tràn mủ màng phổi):
+ Chọc tháo, mở màng phổi dẫn lưu sớm, kết hợp bơm rửa hàng ngày với natriclorua 0,9%.
+ Trường hợp tràn mủ màng phổi khu trú, đã vách hóa: cần tiến hành mở màng phổi dưới hướng dẫn của siêu âm màng phổi hoặc chụp cắt lớp vi tính lồng ngực.
+ Kháng sinh: dùng trong 4 – 6 tuần.
- Đường tiêm tĩnh mạch, liều cao, thích hợp với các vi khuẩn gây bệnh trong các trường hợp viêm màng phổi do vi khuẩn, dùng ít nhất 2 kháng sinh.
- Lúc đầu khi chưa có kháng sinh đồ nên dùng kháng sinh có tác dụng với vi khuẩn kỵ khí, phế cầu và các trực khuẩn Gram (-): amoxicilin + acid clavulanic 3-6 g/ngày hoặc cephalosporin thế hệ 3: 3-6 g/ngày; dùng kết hợp với gentamycin 3-5 mg/kg/ngày tiêm bắp 1 lần hoặc amikacin 15 mg/kg/ngày tiêm bắp 1 lần.
- Nếu không có điều kiện có thể dùng penicilin liều cao (20-50 triệu đơn vị/ngày tuỳ theo cân nặng).
- Nếu dị ứng với penicilin thì dùng clindamycin.
- Thay đổi thuốc theo diễn biến lâm sàng và kết quả kháng sinh đồ.
+ Điều trị các bệnh toàn thân, các ổ nhiễm trùng nguyên phát.
– Điều trị tràn dịch màng phổi do lao.
+ Nguyên tắc:
- Chọc tháo hết dịch màng phổi sớm là biện pháp tốt nhất để chống dính màng phổi.
- Dùng thuốc chống lao (tham khảo thêm phác đồ điều trị của chương trình chống lao quốc gia).
+ Liều dùng các thuốc chống lao:
- Streptomycin 15 mg/kg/ngày.
- Rifampicin 10 mg/kg/ ngày.
- INH 5 mg/kg/ngày.
- Pyrazinamid 25 mg/kg/ngày.
- Ethambutol 20 mg/kg/ngày.
+ Phác đồ chống lao:
- 2 HRZS(E)/4RH.
- Có một số phác đồ điều trị khác cũng với nguyên tắc kết hợp 3-5 thuốc chống lao. Ngoài ra, còn có một số phác đồ riêng cho các trường hợp có bệnh lý gan, thận.
- Vitamine B6 25 mg/ngày phòng biến chứng thần kinh của INH.
- Kiểm tra mắt (thị lực, thị trường, sắc giác) trước khi điều trị và khi có bất thường trong quá trình điều trị. Kiểm tra chức năng gan, thận 2 lần trong tháng đầu tiên rồi mỗi tháng 1 lần cho đến khi kết thúc điều trị. Lưu ý kiểm tra lại chức năng gan, thận ngay khi có biểu hiện bất thường (vàng da, vàng mắt, mệt mỏi, nôn, chán ăn,…).
- Phát hiện các tác dụng phụ khác của thuốc (nhìn mờ, đau khớp, chóng mặt).
+ Phục hồi chức năng: Tập thở, thổi bóng, tập các động tác làm giãn nở lồng ngực bên bị bệnh sớm và kéo dài.
– Điều trị TDMP do các căn nguyên khác:
- Tuỳ theo căn nguyên.
- Trong tràn dưỡng chấp màng phổi ngoài trường hợp can thiệp ngoại khoa được thì việc điều trị chủ yếu là chế độ ăn hạn chế lipid.
– Điều trị dự phòng dính màng phổi và các trường hợp TDMP đã vách hóa:
+ Chọc tháo sớm và chọc tháo hết dịch màng phổi là biện pháp tốt nhất để phòng vách hoá và dính màng phổi.
+ Khi đã xuất hiện TDMP vách hoá, nếu có điều kiện có thể tiến hành:
- Bơm streptokinase 100.000 – 300.000 đơn vị x 1 lần /ngày vào khoang màng phổi, sau đó kẹp ống dẫn lưu 2-4 giờ, rồi mở ống dẫn lưu hút liên tục. Không bơm streptokinase sau 6 ngày kể từ lần bơm đầu tiên.
- Sau khi dùng streptokinase phải đưa cho bệnh nhân thẻ có ghi rõ việc đã dùng streptokinase để lần khác nếu có chỉ định dùng lại thuốc tiêu sợi huyết thì không dùng streptokinase nữa mà dùng loại thuốc khác phòng tai biến dị ứng.
- Nội soi khoang màng phổi để phá bỏ các vách ngăn, bóc dính màng phổi.
3.2. Điều trị ngoại khoa
– Phẫu thuật bóc màng phổi, ổ cặn màng phổi trong trường hợp viêm dày màng phổi sau một tháng điều trị nội khoa tích cực không giải quyết được.
– Cắt bỏ u nang buồng trứng trong hội chứng Demon-Meigs.
– Lấy dị vật như mảnh đạn nằm cạnh màng phổi.
– Thắt ống ngực trong trường hợp tràn dưỡng chấp màng phổi do vỡ, tắc ống ngực
Nguồn tham khảo: Hướng dẫn chẩn đoán và điều trị bệnh hô hấp của Bộ Y tế 2012
Leave a Reply