Phụ nữ trong thai kỳ/hậu sản với các triệu chứng thần kinh cấp tính là một nhóm bệnh nhân đặc biệt nhạy cảm mà việc chẩn đoán và điều trị cũng phải tính đến sức khỏe của thai hay em bé, trong trường hợp cho con bú. Thông qua bài viết, xin gửi đến đọc giả những thông tin bổ ích về cấp cứu thần kinh trong thai kỳ/hậu sản.
1. Tổng quan
- Mang thai: trạng thái của người phụ nữ có thai trong tử cung
- Sau sinh (Postpartum): một khoảng thời gian bắt đầu ngay sau khi sổ thai và kết thúc 2h sau đó; sau sinh không thuộc giai đoạn sinh nở và thay vào đó là giai đoạn đầu tiên của hậu sản.
- Hậu sản (Puerperium): khoảng thời gian giữa việc sổ thai và đưa tử cung trở lại trạng thái bình thường trước khi mang thai, thường kéo dài từ 6 đến 8 tuần.
Các triệu chứng thần kinh cấp tính xảy ra ở phụ nữ mang thai và sau sinh có thể là:
- Biểu hiện của rối loạn thần kinh từ trước trở nên tồi tệ hơn
- Biểu hiện đầu tiên của bệnh lý không liên quan đến thai kỳ
- Một rối loạn thần kinh cấp tính xảy ra thường xuyên nhất trong khi mang thai và hậu sản.
2. sinh lý bệnh học
2.1. Yếu tố sinh lý
Một số yếu tố sinh lý bệnh khiến phụ nữ mang thai và sau sinh mắc các bệnh thần kinh cấp tính.
Estrogen cao kích thích sản xuất các yếu tố đông máu, làm tăng nguy cơ huyết khối. Đồng thời, sự gia tăng thể tích huyết tương và máu thúc đẩy sự phát triển của tăng huyết áp. Sự gia tăng nồng độ progesterone trong thai kỳ muộn có xu hướng làm tăng sự giãn của các thành tĩnh mạch và nguy cơ chảy máu của các động mạch nhỏ.
Mặt khác, trong thời kỳ sau sinh, có sự sụt giảm nồng độ oestrogen cao. Sự kết hợp của các biến đổi nội tiết tố này có thể dẫn đến tăng tính thấm mao mạch và phù nề mạch máu.
Tình trạng mang thai làm thay đổi nồng độ oestrogen và progesterone trong máu, điều chỉnh phản ứng mạch máu não và tăng huyết áp; Những thay đổi này có thể xác định các hoạt động điều chỉnh của hoạt động sinh điện não và/hoặc của tuần hoàn não, gây co giật động kinh, thiếu máu cục bộ não thoáng qua hoặc vĩnh viễn, xuất huyết trong não hoặc dưới nhện và huyết khối tĩnh mạch não.
2.2. Yếu tố bệnh lý
Tiền sản giật/sản giật là một hội chứng bất thường đối với phụ nữ có thai và là nguyên nhân đặc trưng nhất của thai kỳ gây nên các biểu hiện thần kinh cấp tính. Đặc điểm chính trong cơ chế bệnh sinh của tiền sản giật / sản giật dường như là sự phát triển của một bánh nhau bất thường với các động mạch xoắn ốc và hẹp. Nhau thai bị giảm tưới máu bắt đầu cung cấp các protein tiền viêm gây rối loạn chức năng tế bào nội mô và dẫn đến tăng tính thấm của mạch máu, co mạch và hình thành huyết khối. Các tác động của tổn thương nội mô là ở cơ sở của các biểu hiện lâm sàng chính của hội chứng này. Co mạch và tăng tính thấm của mạch máu có thể dẫn đến các biểu hiện thần kinh cấp tính như hội chứng co mạch não có thể đảo ngược (RCVS) và hội chứng bệnh não sau có thể đảo ngược (PRES).
Tiền sản giật (còn được gọi là nhiễm độc máu): là một hội chứng đặc trưng bởi sự hiện diện của tăng huyết áp, protein niệu và phù, sau tuần thứ hai mươi của thai kỳ, ở phụ nữ có huyết áp trước đây bình thường. Tần suất của tình trạng này là 2-8% thai phụ. Tiêu chuẩn chẩn đoán tiền sản giật nhẹ, HA ≥ 140/90 và protein niệu ≥ 0,3 g/24 giờ; nặng, ít nhất hai đợt tăng huyết áp với các giá trị ≥160/110 ở khoảng cách ít nhất 6 giờ, protein niệu ≥5g trên 24 giờ và ít nhất một dấu hiệu tổn thương tạng.
3. Các hội chứng thần kinh thường gặp
Các rối loạn thần kinh thường gặp nhất trong thai kỳ thường là thứ phát do:
– Huyết khối tĩnh mạch não ( Cerebral Venous Thrombosis – CVT)
– Hội chứng co mạch não có thể đảo ngược ( Reversible cerebral vasoconstriction syndrome – RCVS)
– Hội chứng bệnh não sau có thể đảo ngược ( Posterior reversible encephalopathy syndrome – PRES)
– Biến chứng thần kinh từ sản giật.
Các nguyên nhân hiếm gặp khác của suy giảm thần kinh cấp tính:
- Thuyên tắc ối
- Choriocarcinoma
- Thuyên tắc khí
- Bệnh não Wernicke
- Ban xuất huyết giảm tiểu cầu huyết khối
- Hội chứng HELLP
- Ngập máu tuyến yên (Pituitary Apoplexy)
- Chứng múa giật trong thai kỳ (Chorea gravidarum)
Dưới đây là một mô tả về 4 rối loạn thường gặp nhất trong thai kỳ:
Huyết khối tĩnh mạch não ( Cerebral Venous Thrombosis – CVT):
- Nó đại diện cho một nguyên nhân quan trọng của đột quỵ được cân nhắc đặc biệt là ở phụ nữ trong khi mang thai hoặc sau sinh. Tỷ lệ mắc mới cao nhất trong ba tháng đầu có thể là do những phụ nữ mang thai với bệnh tăng đông máu tiềm ẩn, nhưng hơn 75% các ca bệnh CVT là sau sinh.
- Các yếu tố nguy cơ bao gồm sinh mổ, mất nước, chấn thương khi chuyển dạ, thiếu máu, nồng độ homocysteine cao và giảm áp lực nội sọ liên quan đến thủng màng cứng do sơ xuất của gây mê ngoài màng cứng. CVT phổ biến hơn ở các nước nghèo do tần suất suy dinh dưỡng, nhiễm trùng và mất nước tăng lên. Bệnh nhân bị CVT đang mang thai hoặc dùng thuốc tránh thai đường uống thường có tiên lượng lâu dài tốt hơn so với bệnh nhân bị CVT không mang thai. Hầu hết bệnh nhân bị đau đầu lan tỏa, tiến triển và liên tục, mặc dù 10% bị đau đầu mạnh, kiểu xuyên thấu.
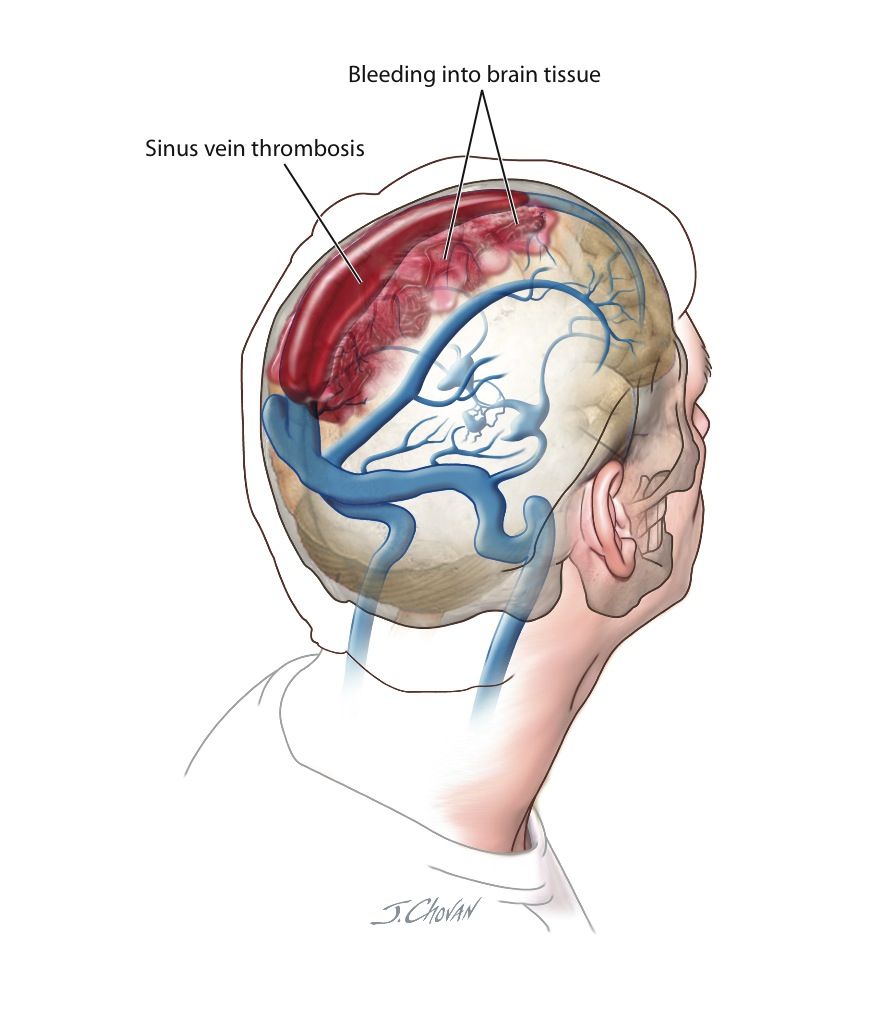
Ảnh mô tả huyết khối xoang tĩnh mạch gây xuất huyết trong nhu mô não - Các triệu chứng khác bao gồm chóng mặt, buồn nôn, co giật, phù gai thị, các dấu hiệu của nửa bên người, lơ mơ và hôn mê. Biểu hiện cụ thể phụ thuộc vào kích thước và vị trí của xoang màng cứng và tĩnh mạch dẫn lưu liên quan, tuần hoàn bên, ảnh hưởng đến áp lực nội sọ và bất kỳ xuất huyết liên quan hoặc nhồi máu tĩnh mạch não. Các triệu chứng khác nhau và có thể thay đổi theo thời gian. Nếu không có thuốc cản quang, chụp cắt lớp vi tính (CT) não thường âm tính, nhưng 30% trường hợp có thể có dấu hiệu gián tiếp của huyết khối hoặc nhồi máu. Nhồi máu tĩnh mạch thường bị chuyển dạng xuất huyết. Chụp cộng hưởng từ não (MRI) với chuỗi xung spin echo là xét nghiệm chẩn đoán lựa chọn hàng đầu trong chẩn đoán CVT.
Hội chứng co mạch não có thể đảo ngược ( Reversible cerebral vasoconstriction syndrome – RCVS).
- Nó được đặc trưng bởi sự khởi đầu đột ngột của đau đầu sét đánh. Đau đầu sét đánh tái phát hàng ngày trong vài tuần sau một cơn đau đầu sét đánh duy nhất gần như là đặc trưng của bệnh. Nhức đầu thường đi kèm với nôn mửa, lú lẫn, sợ ánh sáng và thay đổi thị giác. Đau đầu trong RCVS có thể bị nhầm lẫn với đau đầu lính canh (sentinel headache) do xuất huyết dưới nhện. Sự tái phát giúp chẩn đoán phân biệt. Khi co giật hoặc khiếm khuyết thần kinh khu trú phát triển, chúng thường theo sau đau đầu.
- Các triệu chứng thường thoái lui sau 2-3 tháng. Hai phần ba số bệnh nhân bị RCVS phát triển các triệu chứng trong vòng một tuần sau khi sinh và một thai kỳ bình thường. RCVS không chỉ liên quan đến tình trạng sau sinh mà còn liên quan đến việc sử dụng thuốc ức chế miễn dịch, chất vận mạch (bao gồm thuốc ức chế tái hấp thu serotonin, cocaine và phenylpropanolamine), nhiều loại thuốc khác, chất nội sinh, khối u tiết ra mỏ catecholamine, bóc tách động mạch cổ-sọ và các tình trạng khác. Mặc dù trong hầu hết các trường hợp, RCVS có kết quả thuận lợi, nhưng có một khả năng tiến triển khác nhau cho đến kết cục tử vong được mô tả ở bệnh nhân sau sinh.
- Các biến chứng thường gặp nhất là xuất huyết dưới nhện, sau đó là xuất huyết não và thiếu máu cục bộ não. Biến chứng xuất huyết thường xảy ra trước các biến chứng thiếu máu cục bộ. Ở những bệnh nhân không bị nhồi máu não hoặc biến chứng xuất huyết, bệnh sẽ tự khỏi. Một tỷ lệ nhỏ bệnh nhân bị RCVS cũng bị bóc tách động mạch cổ-sọ. Trừ khi có biến chứng xuất huyết, dịch não tủy thường bình thường nhưng có thể cho thấy số lượng tế bào lympho thấp và tăng nhẹ protein.
- Trong trường hợp không chảy máu, CT não thường bình thường. Lo ngại về xạ hình thần kinh (neuroradiological), điều quan trọng là phải nhận ra rằng RCVS là một tiến trình động học. TCD và đánh giá chụp mạch máu trực tiếp hoặc gián tiếp (CTA và MRA) rất hữu ích nhưng có thể có kết quả bình thường dù đang mắc bệnh trong một số trường hợp. Chụp mạch máu trực tiếp có thể cho thấy co động mạch và có thể phát hiện bóc tách động mạch. Các xét nghiệm không xâm lấn như CT hoặc MRI với chuỗi mạch máu dương tính ở khoảng 80% bệnh nhân và đôi khi có thể cho thấy các khu vực giãn nở và co thắt mạch máu xen kẽ mà có thể không phân biệt được với viêm mạch máu. Doppler xuyên sọ có thể được sử dụng để theo dõi sự khỏi của co mạch.
Hội chứng bệnh não não có thể đảo ngược ( Posterior reversible encephalopathy syndrome – PRES).
- Đây là một hội chứng đặc trưng bởi đau đầu, co giật, bệnh não và rối loạn thị giác do phù nề mạch có thể đảo ngược được chứng minh bằng X quang thần kinh (CT hoặc MRI) của não. PRES có thể xảy ra ở những bệnh nhân bị tăng huyết áp cấp tính, tiền sản giật hoặc sản giật, bệnh thận và nhiễm trùng huyết và ở những đối tượng được điều trị bằng thuốc ức chế miễn dịch và các thuốc khác.
- Các triệu chứng phát triển mà không có tiền triệu và tiến triển nhanh chóng trong 12-48 giờ. Khoảng 90% bệnh nhân bị co giật toàn thể (tonic-clonic) khu trú và thứ phát toàn thể hóa; co giật thường xảy ra trước những thay đổi về thị giác với mờ mắt hai bên và đau đầu. Các triệu chứng nghiêm trọng cũng có thể xảy ra trong trường hợp không có tăng huyết áp nặng. Lo ngại đến vị trí của phù mạch, chủ yếu nằm ở thùy chẩm, khoảng 40% bệnh nhân có các triệu chứng thị giác như ảo thị, mờ mắt, ám điểm và song thị; 1–15% bệnh nhân bị mù vỏ não thoáng qua. Võng mạc và đồng tử là bình thường. Nhiều bệnh nhân lú lẫn và mất trí nhớ.
- Theo dõi điện não đồ có thể phát hiện hoạt động động kinh. CT sẽ chỉ cho thấy phù nề ở 50–60% bệnh nhân. Bệnh nhân cần chụp MRI khi nghi ngờ PRES. MRI não cho thấy phù nề khu trú, thường gặp nhất ở thùy đỉnh và thùy chẩm. Không giống như tổn thương thiếu máu cục bộ của động mạch não sau, tổn thương chẩm không chạm đến thùy chẩm giữa (medial occipital lobe) và vỏ khe cựa (calcarine cortex). Khoảng một phần ba số bệnh nhân bị phù nề ở các khu vực khác của não, nhưng hầu như tất cả đều có liên quan đến vùng não sau đồng thời.
- Các triệu chứng thị giác thường thuyên giảm hoàn toàn trong vài giờ hoặc vài ngày; Các triệu chứng phù trên hình ảnh thần kinh mất nhiều thời gian để khỏi hơn so với các biểu hiện lâm sàng. Hiếm khi, phụ nữ mang thai hoặc sau sinh phát triển PRES vì các lý do khác (chẳng hạn như thuốc) chứ không phải do sản giật. Do đó, mặc dù có sự chồng chéo ở hầu hết các bệnh nhân, sản giật và PRES có thể xảy ra độc lập.
- Các nghiên cứu so sánh các đặc điểm lâm sàng và X quang của PRES ở bệnh nhân không mang thai với bệnh nhân mang thai đã cho thấy kết quả khác nhau. PRES và RCVS chia sẻ một phần các yếu tố nguy cơ giống nhau và có thể cùng tồn tại. Các tổn thương PRES không phải lúc nào cũng có thể đảo ngược nếu các yếu tố gây ra PRES không được loại bỏ.
Biến chứng thần kinh từ sản giật.
- Co giật là một dấu hiệu đặc trưng của sản giật. Co giật trong sản giật thường là co giật-co cứng toàn thể hóa và kéo dài khoảng 1 phút. Các triệu chứng có thể xảy ra trước co giật bao gồm đau đầu dai dẳng ở trán hoặc chẩm, mờ mắt, sợ ánh sáng ở góc phần tư phía trên bên phải hoặc đau vùng thượng vị và thay đổi ý thức.
- Trong khoảng một phần ba các trường hợp, không có tăng huyết áp hay protein niệu được báo cáo trước khi co giật. Có một số giả thuyết về cơ chế co giật sản giật: thay đổi tự điều hòa mạch máu não trong phản ứng với tăng huyết áp có thể dẫn đến co thắt động mạch và thiếu máu cục bộ sau đó với phù nề gây độc tế bào; Ngoài ra, mất khả năng tự điều hòa để đáp ứng với tăng huyết áp có thể dẫn đến rối loạn chức năng nội mô, làm tăng tính thấm mao mạch với phù nề do VAS; bệnh mạch máu này cũng có thể gây PRES hoặc tổn thương thiếu máu cục bộ và xuất huyết.
- Mặc dù phù mạch khu trú là đặc trưng của sản giật, nhưng có đến một phần tư bệnh nhân có vùng phù nề gây độc tế bào dai dẳng, tương ứng với thiếu máu cục bộ hoặc xuất huyết khu trú. Do đó, các khu vực thiếu máu cục bộ hoặc xuất huyết của PRES và RCVS cũng có thể góp phần gây co giật sản giật. Khoảng 90% trường hợp sản giật xảy ra vào lúc hoặc sau 28 tuần tuổi thai. Chỉ hơn một phần ba các cơn sản giật xảy ra vào cuối thai kỳ và có thể phát triển trong khi sinh hoặc trong vòng 48 giờ sau sinh. Cái gọi là sản giật muộn hoặc sau sinh, tức là sản giật bắt đầu hơn 48 giờ sau khi sinh, được báo cáo là đang tăng lên.
- Trong một nghiên cứu lớn về sản giật sau sinh, hai phần ba số bệnh nhân đã được xuất viện và tái nhập viện do các triệu chứng của tiền sản giật sau sinh muộn, phổ biến nhất là đau đầu. Tỷ lệ tiền sản giật và sản giật được chẩn đoán sau khi sinh là 11–55%, và con số này có thể tăng lên khi nhận biết trước sinh tốt hơn. Phụ nữ sau sinh đôi khi bỏ qua các triệu chứng, chẳng hạn như đau đầu hoặc đau bụng và chỉ tìm kiếm sự chăm sóc y tế sau khi co giật. Bệnh nhân bị sản giật sau sinh, đặc biệt là những người bị sản giật sau sinh muộn, có tỷ lệ mắc mới huyết khối tĩnh mạch não, xuất huyết não và thiếu máu cục bộ não cấp tính cao hơn so với bệnh nhân được chẩn đoán trước sinh.
- Mặc dù hầu hết phụ nữ bị sản giật điển hình không cần kiểm tra hình ảnh thần kinh, nhưng những bệnh nhân sản giật sau chuyển dạ có kèm khiếm khuyết thần kinh khu trú, rối loạn thị giác dai dẳng và các triệu chứng kháng trị magiê, nên nên được đánh giá toàn diện, tốt nhất là bao gồm MRI não. Các xét nghiệm X-quang thần kinh cũng có thể cho thấy các vùng co mạch phù hợp với RCVS, và, hiếm khi, bệnh nhân mang thai, đặc biệt là những người bị RCVS, có thể bị bóc tách động mạch cổ-sọ. Các dấu hiệu của XQ thần kinh ở bệnh nhân tiền sản giật và sản giật bao gồm nhồi máu, xuất huyết, co mạch, bóc tách và phù mạch và độc tế bào.
Tài liệu tham khảo:
Leave a Reply