Nội soi đại tràng là một phương pháp chẩn đoán, đưa đèn soi mềm từ hậu môn đi ngược lên đến manh tràng để quan sát tổn thương toàn bộ đại tràng. Được coi là một phương pháp hiệu quả để tầm soát ung thư đại tràng, phát hiện sớm và cắt bỏ những tổn thương tiền ung thư và các khối u nhỏ trong đường ruột trước khi xuất hiện những triệu chứng.
1. Chỉ định
1.1. Chỉ định nội soi đại tràng chẩn đoán
- Bệnh nhân có tiền sử gia đình có người mắc ung thư đại tràng.
- Tiêu phân đen (soi dạ dày bình thường).
- Thiếu máu chưa rõ nguyên nhân.
- Xét nghiệm tìm máu trong phân dương tính.
- Tiêu chảy kéo dài chưa rõ nguyên nhân (soi để sinh thiết từng đoạn để chẩn đoán).
- Tiêu chảy cấp.
- Rối loạn đi tiêu.
- Kiểm tra những bất thường không rõ trên phim x quang.
- Đau dọc khung đại tràng không rõ nguyên nhân
- Chảy máu thấp chưa rõ nguyên nhân.
- Soi kiểm tra định kỳ bệnh nhân có polyp, ung thư đại tràng.
- Bệnh túi thừa.
- Các bệnh viêm đại tràng do mọi nguyên nhân.
1.2. Chỉ định soi đại tràng điều trị
- Cắt polyp
- Lấy dị vật
- Cầm máu
- Nong chổ hẹp
- Điều trị xoắn đại tràng và manh tràng.
1.3. Chỉ định soi đại tràng theo dõi
- Sau cắt polyp, nếu polyp lành tính, soi kiểm tra sau 3 năm, sau đó cứ 5 năm một lần.
- Bệnh nhân viêm đại tràng có loạn sản nặng.
2. Chống chỉ định
- Thủng đại tràng.
- Viêm phúc mạc.
- Suy tim
- Nhối máu cơ tim cấp
- Mới mổ ở đại tràng, mổ ở tiểu khung.
- Phình lớn động mạch chủ bụng.
- Bệnh túi thừa cấp tính.
- Tắc mạch phổi.
- Sốc.
- Bệnh nhân đang có thai (3 tháng đầu và 3 tháng giữa).
3. Dụng cụ
- Máy soi đại tràng, dài 130 – 140 cm là hay dùng nhất.
- Máy soi đại tràng dài 165 – 180 cm cho phép quan sát tốt manh tràng trong trường hợp đại tràng quá dài.
- Máy soi đại tràng ngắn 70 – 110 cm
3.1. Các dụng cụ đi kèm
- Kìm sinh thiết, dây cắt polyp.
- Kìm lấy dị vật.
- Kim tiêm cầm máu.
- Thuốc nhuộm màu để phát hiện tổn thương nhỏ: xanh methylen, indigo carmine để đánh dấu chổ polyp đã cắt.
3.2. Chuẩn bị bệnh nhân
3.2.1. Chế độ ăn
- Ngừng các thức ăn có chứa sắt trước 3 – 4 ngày.
- Ngừng các thuốc nhuận tràng 1 – 2 ngày trước soi.
- Ăn chế độ ăn không có chất xơ 1 ngày
3.2.2. Chuẩn bị đại tràng
- Có nhiều cách để chuẩn bị đại tràng, nhưng hiện nay đang dung dịch uống Fortrans là hiệu quả nhất, loại trừ trường hợp bệnh nhân có biểu hiện bán tắc thì phải áp dụng phương pháp thụt rửa nhiều lần (3 lít nước muối sinh lý hoặc nước ấm).
- Dùng Fortrans có thể buồn nôn, nên dùng thuốc nhóm Metoclopramid, domperidon, Mosaprid…
- Đối với bệnh nhân táo bón có thể cho chuẩn bị bằng cách cho dùng thuốc nhuận tràng (Fortrans) trong vài ngày. Trước soi:
- Nếu bệnh nhân không uống được khối lượng nước lớn, ta có thể đặt sond dạ dày rồi bơm dung dịch qua đó.
3.2.3. Cách dùng Fortrans
- Uống một lần 4 lít nước trong 2 giờ trước khi soi 6 giờ (thường dùng cho soi đại tràng buổi chiều).
- Uống làm 2 lần: 2 lít nước buổi tối hôm trước và 2 lít buổi sáng ngày soi (cách này ít gây buồn nôn, hay dùng cho soi buổi sáng).
3.2.4. Các thuốc dùng trong soi đại tràng
- Thuốc tiền mê: seduxen 10mg, Hypnovel 2,5 – 5 mg.
- Thuốc chống co thắt: Buscopan 20 – 40 mg, glucagon 0,5 – 1 mg
- Thuốc giảm đau: Visceralgin.
4. Kỹ thuật soi đại tràng
4.1. Các nguyên tắc chung
- Bơm hơi vừa đủ và hút hơi thừa để tránh chướng hơi.
- Đưa đèn vào nhẹ nhàng khi đã nhìn rõ đường.
- Phải rút bớt máy và làm ngắn lại mỗi khi có thể thực hiện được.
- Không đẩy đèn khi không thấy đường. Nếu vẫn phải đẩy khi đã tìm đường kỹ thì phải chú ý tới hệ mao mạch của niêm mạc trước đầu đèn. Nếu niêm mạc ngả màu trắng là do bị quá ép sát, sẽ có nguy cơ thủng nên phải rút đèn ra ngay.
- Các polyp nên cắt ở thì đưa đèn vào vì khi rút đèn ra có thể không tìm lại được.
- Khi khó đẩu đèn vào tiếp thì phải thay đổi tư thế bệnh nhân từ nghiên trái sang nằm ngửa, và có khi sang nghiêng phải.
- Khi bơm hơi ít hoặc đại tràng bị co thắt thì đường đi thường tìm ở chổ tụ hội các nếp niêm mạc.
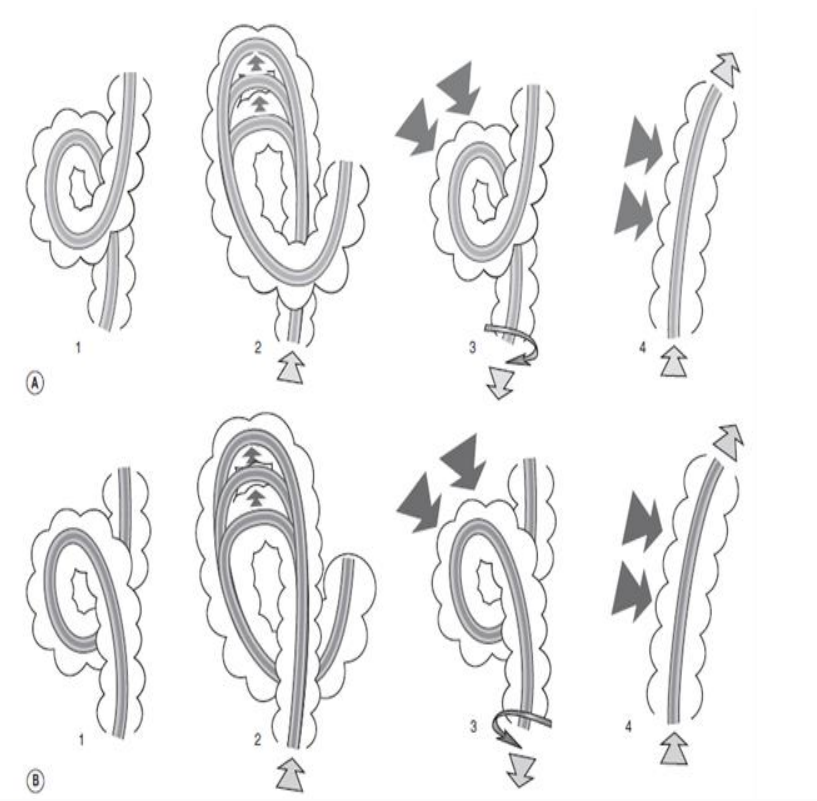
- Máy bị cuộn khi đầu đèn không tiến cùng tốc độ với thân máy khi đưa máy vào và khi rút máy ra. Tháo cuộn đúng khi đầu đèn tiến lên, còn nếu đầu đèn tụt ra là không đúng, phải quay đèn theo chiều kim đồng hồ và rút máy ra.
- Đại tràng được quan sát kỹ khi đưa đèn vào tới manh tràng và rút dần ra. Khi cần thiết phải cho đèn vào lại để quan sát những vùng dễ bị bỏ sót (đằng sau van Bauhin, góc phải, góc trái, chổ nối trực tràng – đại tràng sigma, đại tràng sigma với đại tràng xuống).
4.2. Kỹ thuật soi
4.2.1. Tư thế bệnh nhân: nằm ngửa hoặc nghiêng trái.
4.2.2. Ở tư thế nằm ngửa thì dễ áp dụng, dễ nhìn thấy ánh sáng qua thành bụng và bệnh nhân dễ chịu hơn.
4.2.3. Còn ở tư thế nghiêng trái: dễ đưa đèn qua chổ nối trực tràng – đại tràng sigma.
4.2.4. Bước đầu tiên: thăm hậu môn, trực tràng rồi đưa đèn vào sau khi đã bôi trơn máy bằng mỡ lidocain hoặc silicon
4.2.5. Soi đoạn đại tràng ít gặp khó khăn, có thể quan sát toàn bộ trực tràng khi phối hợp quay ngược máy.
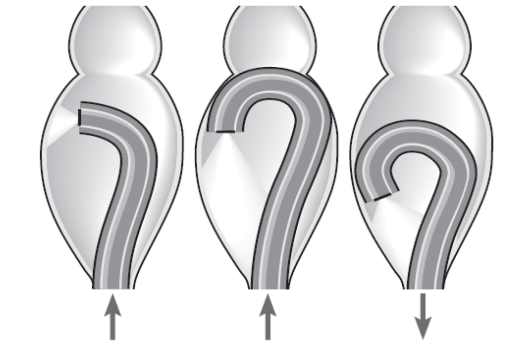
4.2.6. Khó khăn đầu tiên là khi đưa đèn qua đại tràng sigma, đoạn này đại tràng rất lỏng lẻo, dể tạo thành cuộn kiểu α. Khi đẩy máy, máy tiến lên cao, ra phía trước trực tràng, sau đó lại vòng xuống và ra sau. Phải rút hơi và quay đèn theo chiều kim đồng hồ hoặc ngược lại và hút hơi.
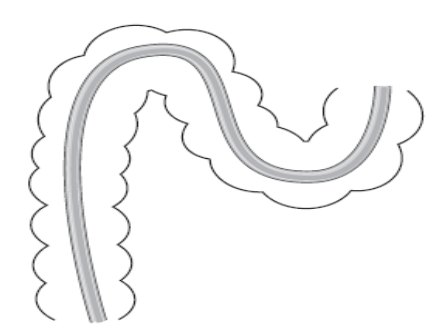
4.2.7. Cuộn kiểu omega: đôi khi đưa đèn qua đại tràng sigma dễ tạo một góc nhọn ở chổ nối đại tràng sigma và đại tràng xuống, phải thay đổi tư thế hút hơi và ép hố chậu trái. Bình thường góc lách cách hậu môn 40 –70 cm.
4.2.8. Góc lách đôi khi cuộn ngược, khó đẩy đèn, phải rút đèn quay ngược chiều kim đồng hồ hoặc thay đổi tư thế.
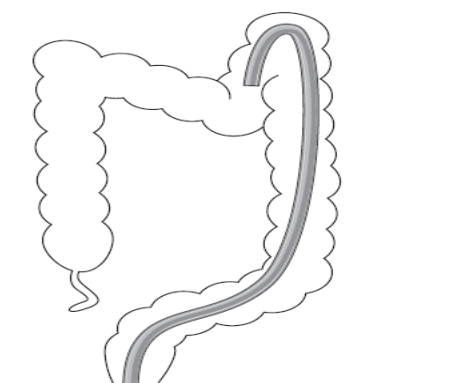
4.2.9. Qua đại tràng ngang thường ít khó khăn, nhưng khi đoạn này quá dài phải hút hơi và ép bụng ở đại tràng sigma, đại tràng góc lách và giữa bụng.
4.2.10. Phải cho đèn tới manh tràng bằng cách hút bớt hơi ép vùng đại tràng ngang hoặc đại tràng sigma hoặc đại tràng góc lách và thay đổi tư thế.
4.2.11. Để qua van Bauhin: hướng đầu đèn xuống sâu hơn vị trí của van, sau đó bơm căng manh tràng, rồi rút đèn lên tới mép dưới van. Bơm hơi căng để mở lổ van và đẩy đèn vào, hồi tràng dễ nhận biết vì hình ảnh niêm mạc hơi lần sần.
4.2.12. Những khó khăn trong soi đại tràng có thể do một trong năm nguyên nhân:
- Sau khi phẫu thuật ở tiểu khung hoặc mổ đại tràng.
- Viêm túi thừa
- Bất thường về giải phẫu: đại tràng quá dài.
- Ở các bệnh nhân quá béo, khó ép bụng hoặc ép không có kết quả.
- Những bệnh nhân gầy, bé.
5. Các biến chứng soi đại tràng
5.1. Thủng đại tràng:
Hay gặp nhất 0,14 – 0,2%
- Nguyên nhân: Hay liên quan tới dính sau mổ, túi thừa viêm nặng, viêm loét nặng, hẹp đại tràng, bác sĩ ít kinh nghiệm.
- Vị trí hay thủng: đại tràng sigma.
- Thủng có thể do:
+ Đưa đèn không đúng hướng.
+ Đứt dây dính.
+ Bơm hơi phối hợp với ép từ ngoài vào chổ đại tràng bệnh lý.
+ Thủng túi thừa do bơm hơi quá căng.
Điều trị ngoại khoa là chính.
- Trừ trường hợp thủng diastatic, ta có thể giữ điều trị nội khoa, nhưng chỉ trong trường hợp đại tràng chuẩn bị rất sạch: điều trị bằng hút sạch dịch, kháng sinh, nuôi dưỡng bằng truyền, nếu theo dõi có các triệu chứng: sốt, co cứng bụng, bạch cầu cao thì phải chuyển xử lý ngoại khoa.
5.2. Nhiễm khuẩn huyết
Cần phải điều trị kháng sinh dự phòng ở các bệnh nhân có nguy cơ cao: bệnh nhân thay van nhân tạo, bệnh nhân có suy giảm miễn dịch, xơ gan cổ trướng.
5.3. Chướng hơi nặng
- Do bơm hơi nhiều, để đề phòng thủng phải chụp không chuẩn bị.
- Hút hết hơi.
- Vasovagal reflex: mạch chậm, hạ huyết áp, lạnh tay chân. Điều trị: atropin
- Biến chứng liên quan với tiền mê
6. Biến chứng sau nội soi đại tràng điều trị
6.1. Chảy máu sau cắt polyp: 0,7 – 2,24%.
6.2. Thủng đại tràng: khi cắt các polyp không cuống, cắt vào thành hoặc cường độ điện mạnh làm hoại tử thành.
7. Định hướng trong nội soi đại tràng
Định hướng theo trục
- Mang tính chất tương đối nếu dực vào mốc giải phẫu.
- Chiều dài tính từ hậu môn không chính xác do đại tràng co giãn.
- Định hướng lúc ra dễ hơn lúc vào
- Một cách tương đối, nếu ta đến manh tràng là 70cm, góc gan khoảng 60cm, đại tràng ngang 50cm, góc lách 40cm, đại tràng sigma 30cm và trực tràng 10 – 20 cm.
- Với những người có kinh nghiệm, tỷ lệ sai khoảng 50 %
7.1. Dựa vào quan sát mốc giải phẫu
- Trực tràng có 3 van Houston đặc trưng.
- Sigma: chổ gập đầu tiên sau khi qua van Houston bị gấp khúc nhiều nên không thể quan sát toàn bộ lòng mà chỉ thấy 1 phần. Ngoài ra các van ruột đã là vòng tròn đồng tâm chớ không phải là hình bán nguyệt như ở trực tràng.
- Đại tràng xuống thấy được toàn bộ lòng có dạng như 1 ống tròn.
- Đại tràng góc lách: một chổ gập rất gắt ở khoảng 40 – 70cm, trước đó thường có vết ấn của lách màu xanh đè vào thành đại tràng.
- Đại tràng ngang: sau khi qua góc lách thấy được lòng đại tràng thường có hình tam giác.
- Đại tràng góc gan: một chổ gập xuống sau khi qua đại tràng ngang, thường có dấu ấn của gan.
- Đại tràng lên: thường có lòng hình tam giác, hay có ít dịch vàng và có thể quan sát thấy manh tràng từ xa.
- Manh tràng: quan sát được van hồi manh tràng, lổ ruột thừa và chổ tận cùng của các thớ cơ dọc.
7.2. Dựa vào quan sát ánh đèn
- Ánh đèn ở hố chậu trái khi ống soi đến đại tràng sigma.
- Góc gan và góc lách thường cho ánh đèn ở hố sườn lưng hai bên. Khi ánh đèn ở hạ sườn phải, ống soi thường ở đại tràng ngang.
- Ánh đèn ở hố chậu phải khi ống soi đến manh tràng.
- Cần chú ý là ánh đèn có thể ở hố chậu phải khi ống soi còn ở đại tràng sigma.
Ngoài ra có thể có thay đổi nếu kèm theo các dị tật bẩm sinh của đại tràng.
7.3. Dựa vào màn huỳnh quang là chính xác nhất.
Định hướng theo mặt cắt
Vị trí trên mặt cắt được xác định theo bờ mạc treo hay bờ tự do.
- Ở phần đại tràng di động, hoàn toàn không thể xác định được chính xác vị trí của tổn thương.
- Ở phần đại tràng cố định, có thể ước đóab vị trí dực vào các mốc cố định như van hồi manh tràng hay dấu ấn ngón tay từ thành bụng trước.
Tài liệu tham khảo
- Nội soi tiêu hoá. Bệnh viện Bạch Mai
- Abraham H. Dachman, Andrea Laghi (2011), Atlas of Virtual colonscopy. Springer.
- Gastrointestinal Endoscopy in practice
- Jean Macr Canard (2011), Gastrointestinal Endoscopy in practice. Elsevier Churchill Livingstone.
Leave a Reply