Bài viết này sẽ nói về các chỉ định, chống chỉ định cụ thể của quy trình phẫu thuật cắm Implant Nha khoa. Bài viết cung cấp cho Nha sĩ góc nhìn sâu sắc khi đứng trước một bệnh nhân và chuẩn bị tiến hành điều trị bằng thủ thuật này. Cùng tìm hiểu sâu hơn.
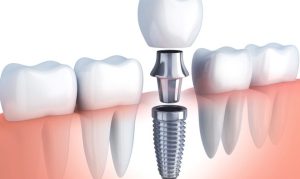
1. Chỉ định
1.1. Chỉ định toàn thân của implant nha khoa
Trong hai thập kỷ gần đây, việc thay thế răng bị mất từng phần (hoặc toàn bộ) bằng implant trong xương (endosseous) đã trở thành một phương pháp được quan tâm nhiều nhất. Thành công của việc cắm ghép implant này dựa trên sự tích hợp xương (osseointegration), được mô tả lần đầu tiên bởi hai nhóm nghiên cứu của Brånemark và Schroeder. Các nghiên cứu cơ bản thử nghiệm của họ đã chứng minh rằng, vật liệu cấy ghép bằng titan có khả năng gắn liền và tiếp xúc trực tiếp với xương, quá trình đó gọi là osseointegration (tích hợp xương) hoặc dính khớp (ankylosis) chức năng. Để đạt được chìa khoá thành công, tức là duy trì được sự tích hợp xương cần phải có chỉ định và chống chỉ định đúng, lựa chọn được bệnh nhân phù hợp, đồng thời phải lập kế hoạch điều trị đúng.
Chống chỉ định cắm ghép có thể do yếu tố tại chỗ hoặc toàn thân, trong đó nha sĩ lại thường rất hay bỏ qua yếu tố bệnh toàn thân. Bệnh toàn thân có thể làm mô vùng miệng tăng sự nhạy cảm với các bệnh khác hoặc ảnh hưởng đến quá trình lành thương. Ngoài ra, thuốc hoặc liệu pháp dùng để điều trị bệnh toàn thân cũng có khả năng ảnh hưởng đến implant nha khoa và mô mềm xung quanh, gây ảnh hưởng đến kết quả cắm ghép, thậm chí ảnh hưởng cả đến tính mạng bệnh nhân. Vì vậy, việc đánh giá sức khỏe toàn thân ở bệnh nhân cấy ghép nha khoa cũng như bất cứ bệnh nhân được can thiệp phẫu thuật nào khác là việc làm bắt buộc. Đánh giá trước phẫu thuật là xem xét tất cả các yếu tố có khả năng ảnh hưởng đến kế hoạch phẫu thuật và vô cảm. Người phẫu thuật viên phải biết vận dụng các kiến thức của mình về diễn biến của quá trình phẫu thuật với các thông tin thu được từ việc khám, đánh giá bệnh nhân trước điều trị. Nếu tình trạng sức khoẻ bệnh nhân cho phép qua thăm khám và hội chẩn khi đó mới được tiến hành phẫu thuật. Từ kết quả đánh giá mới có thể đặt kế hoạch tiến hành phẫu thuật như thời gian, phương pháp vô cảm, phương pháp phẫu thuật và tiên lượng những vấn đề đặc biệt có thể xảy ra trong phẫu thuật.
Tại hội nghị đồng thuận ITI (International Team of Oral Implantology), Buser và cộng sự (2000) đã đề xuất chia các yếu tố nguy cơ toàn thân thành hai nhóm:
– Nhóm 1 (nguy cơ cao): Bệnh nhân có bệnh toàn thân nặng (khớp, viêm khớp, loãng xương, bệnh xương dễ gãy), suy giảm miễn dịch (HIV, đang dùng thuốc ức chế miễn dịch), người nghiện ma tuý (rượu), bệnh nhân không tuân thủ (rối loạn tâm lý và tinh thần).
– Nhóm 2 (nguy cơ đáng kể): Bệnh nhân bị chiếu xạ xương (xạ trị), đái tháo đường nặng (đặc biệt là typ 1), rối loạn đông máu (xuất huyết tạng, dùng thuốc chống động), nghiện thuốc lá nặng.
Theo hệ thống phân loại của Hiệp hội Gây mê Mỹ (ASA) phân ra 6 loại:
– Pl: Bệnh nhân khỏe mạnh bình thường.
– P2: Bệnh nhân có bệnh toàn thân nhẹ.
– P3: Bệnh nhân có bệnh toàn thân nặng.
– P4: Bệnh nhân bệnh nặng đang đe dọa cuộc sống.
– P5: Bệnh nhân hấp hối.
– P6: Bệnh nhân chết não, hiến tạng.
Bệnh nhân có chỉ định cấy ghép nha khoa thường nằm trong hai loại đầu. Đối với bệnh nhân đang bệnh nặng và cấp tính, nguy cơ thất bại cao và hầu như không bao giờ có chỉ định cấy ghép (là những bệnh nhân được ASA xếp loại tình trạng thể chất từ P3 đến P6).
Tuy nhiên, có công bố mới đây cho rằng, việc cắm ghép có thể thực hiện trên bệnh nhân cỏ phân loại đến P4 hoặc cao hơn khi tỉnh trạng sức khoẻ bệnh nhân đã ổn định và được điều trị cải thiện về ít nhất mức P3.
Một số tác giả đã xác định, một vài bệnh toàn thân mà cấy ghép nha khoa không được khuyến cáo, hoặc ít nhất là có vấn đề nếu cấy ghép. Tuy nhiên, các báo cáo vẫn chưa đưa ra được bằng chứng rõ ràng.
Các bệnh toàn thân có tác động tiêu cực đến sự thành công của quá trình tích hợp xương:
– Tình trạng bệnh toàn thân nặng và cấp tính (nhiễm trùng cấp tính, viêm phế quản nặng. bệnh khí phế thũng, thiếu máu nặng, bệnh đái tháo đường không được kiểm soát, tăng huyết áp không được kiểm soát, chức năng gan bất thường, viêm thận, bệnh tâm thần nặng, tình trạng có nguy cơ xuất huyết nặng, viêm màng trong tim hoặc nhồi máu cơ tim).
13 bệnh toàn thân đã được bổ sung thêm (Mombelli và Cionca, 2006) là:
1. Xơ cứng bì.
2. Hội chứng Sjögren.
3. Rối loạn tâm thần và hoặc bệnh parkinson.
4. Liken phẳng miệng.
5. Nhiễm HIV.
6. Loạn sản ngoại bi.
7. Suy giảm miễn dịch lâu dài sau khi cấy ghép nội tạng.
8. Bệnh tim mạch.
9. Bệnh crohn
10. Bệnh đái tháo đường.
11. Loãng xương.
12. Đang dùng thuốc bisphosphonates.
13. Bệnh nhân đang xạ trị.
Trong khuôn khổ bài này, để đánh giá sức khỏe toàn thân, chúng ta sẽ chú trọng những vấn đề chính như: tình trạng tim mạch, huyết áp, bệnh đái tháo đường, tình trạng nghiện rượu, hút thuốc lá, bệnh nhân tia xạ, bệnh nhân được điều trị các loại thuốc corticoid, thuốc bisphosphonate, tuổi tác bệnh nhân. Từ đó có chỉ định phẫu thuật chính xác, có tiên lượng về kết quả sau phẫu thuật.
1.2. Một số bệnh toàn thân ảnh hưởng tới implant nha khoa
1.2.1. Đánh giá tình trạng tim mạch
1.2.1.1. Bệnh lý về tim
Vấn đề quan tâm đầu tiên là tình trạng tim mạch của bệnh nhân bởi sự phức tạp và nguy hiểm có thể xảy ra khi bệnh nhân có các bệnh về tim mạch. Một trong những nguyên nhân hay gặp nhất gây tử vong trong quá trình phẫu thuật là nhồi máu cơ tim. Các bệnh tim mạch khác như cao huyết áp, loạn nhịp tim, bệnh van tim, block nhĩ thất cũng gây ảnh hưởng nhiều tới quá trình phẫu thuật và sự thành công của cuộc phẫu thuật. Một vấn đề đặt ra là làm thế nào để người phẫu thuật viên có thể phát hiện được những nguy cơ tiềm ẩn này và phải làm xét nghiệm gì để chẩn đoán trước khi thực hiện phẫu thuật cấy ghép nha khoa.
Phát hiện bệnh nhân có tiền sử nhồi máu cơ tim là điều rất quan trọng. Ở cộng đồng nói chung, khi can thiệp phẫu thuật, nguy cơ bị nhồi máu cơ tim thấp dưới 1%. Nếu phải phẫu thuật cho bệnh nhân có tiền sử nhồi máu cơ tim trước đó 3 tháng thì nguy cơ nhồi máu cơ tim xuất hiện trở lại là 30% và 15% ở những trường hợp có tiền sử nhồi máu cơ tim trước đó 4 – 6 tháng. Nếu trì hoãn phẫu thuật ít nhất 6 tháng sau khi bị nhồi máu cơ tim sẽ làm giảm nguy cơ mắc bệnh lại xuống còn 5 – 6% và tỷ lệ này duy trì tương đối hằng định suốt các thời gian về sau.
Bệnh nhân bị đau thắt ngực cần phải khám kỹ lưỡng, nếu đau thắt ngực đơn thuần thường ít nguy hiểm. Trường hợp đau thắt ngực xuất hiện sau nhồi máu cơ tim thì càng tăng yếu tổ nguy cơ nhồi máu tái phát khi tiến hành phẫu thuật. Nếu bệnh nhân chỉ đau thắt ngực trong thời gian hoạt động mạnh và đáp ứng nhanh với nitroglycerin đặt ở miệng thì có thể phẫu thuật ngoại trú. Những bệnh nhân đau thắt ngực không ổn định, kích thích nhẹ cũng đau hoặc đau cả khi nghỉ ngơi thì cần khám và cân nhắc kỹ trước khi phẫu thuật.
Những trường hợp đã được điều trị nối ghép động mạch vành người ta thấy nguy cơ bị thiếu máu cục bộ cơ tim rất thấp.
Đối với bệnh nhân có bệnh về mạch vành, phẫu thuật viên cần có kế hoạch phòng ngừa khả năng xuất hiện cơn đau thắt ngực bằng cách tăng oxy trong khi phẫu thuật là cách tốt nhất và làm giảm lo lắng cho bệnh nhân. Trước phẫu thuật có thể cho bệnh nhân dùng nitroglycerin và dùng thuốc tê tại chỗ để phẫu thuật tiến hành tốt hơn.
Đầu tiên cần khai thác kỹ tình trạng sức khoẻ hiện tại và tiền sử bệnh tật của bệnh nhân, tiền sử mắc hay biểu hiện dị ứng đã xảy ra, tiền sử dùng thuốc (tên thuốc, liều lượng, tại sao phải dùng thuốc và dùng bao lâu…), tình trạng hút thuốc lá, nghiện rượu, bia, ma tuý, nguy cơ bị HIV…
Tiền sử nhồi máu cơ tim, có bệnh về van tim hay không, đã được điều trị bao lâu, thuốc dùng. Khi có nghi ngờ hay qua khai thác thấy có vấn đề về tim mạch phải gửi bệnh nhân đi khám hội chẩn với bác sĩ chuyên khoa về tim mạch để xác định tình trạng và mức độ nặng của bệnh có cho phép tiến hành phẫu thuật hay không.
1.2.1.2. Huyết áp
Đánh giá bệnh nhân cao huyết áp, tập trung phát hiện các yếu tố nguy cơ kết hợp với bệnh tim mạch trong tiền sử qua khai thác. Hỏi bệnh nhân về bệnh cao huyết áp đã được điều trị như thế nào và hiệu quả ra sao, kết hợp với đo huyết áp, đếm mạch hiện tại của bệnh nhân. Trong một số nghiên cứu người ta thấy huyết áp bệnh nhân có thể tăng lên trong những ngày tiến hành phẫu thuật bởi sự lo lắng của người bệnh chiếm khoảng 25% trường hợp. Vì vậy, những trường hợp này cần cho thuốc hạ huyết áp trước và sau khi tiến hành phẫu thuật.
Bệnh nhân có huyết áp tâm trương cao hay có dấu hiệu một bộ phận nào đó bị tổn thương mất chức năng do cao huyết áp thì cần cân nhắc kỹ lưỡng trước khi điều trị và cần có hội chẩn với bác sĩ chuyên khoa tim mạch. Trong trường hợp bệnh nhân bị cao huyết áp hoặc bệnh tim mạch ở mức độ cho phép vẫn tiến hành phẫu thuật được thì việc dùng thuốc tê có epinephrine cũng thấp càng tốt. Nếu sử dụng thuốc tê mepivacain 3% mà không có hiệu quả gây tê có thể dùng thuốc tê có chứa epinephrine nồng độ 1 : 200.000. Liều tối đa epinephrine dùng trên bệnh nhân tim mạch hay cao huyết áp là không quá 0,04mg. Tác dụng gây tê không đạt được hiệu quả có thể do thuốc thiếu khả năng gây co mạch cũng có thể do tác dụng làm tăng huyết áp mạnh hơn tác dụng gây co mạch.
1.2.2. Bệnh đái tháo đường
Bệnh đái tháo đường là một bệnh hệ thống có khả năng ảnh hưởng tới sự lành thương do bị giảm neutrophil chemotaxis và hoạt động thực bảo cũng giảm, làm cho dễ bị nhiễm trùng. Tuy nhiên, bệnh nhân bị đái tháo đường không phải là chống chỉ định tuyệt đối trong cấy ghép nha khoa nhưng cũng là một yếu tố cân nhắc khi tiến hành cấy ghép. Chỉ định cấy ghép chỉ được thực hiện khi bệnh ổn định hay kiểm soát được tình trạng của bệnh và có kế hoạch chăm sóc trước, sau phẫu thuật tốt.
1.2.3. Các bệnh về máu
Trường hợp bệnh nhân có bệnh về máu như: bệnh ưa chảy máu, suy tuỷ, bệnh nhân thiếu yếu tố VIII… khi cấy ghép dễ bị chảy máu kéo dài và làm vết thương chậm liền, dễ nhiễm trùng. Vì vậy, cần phải được điều trị và khám hội chẩn chuyên khoa trước khi tiến hành phẫu thuật nếu điều kiện cho phép. Bệnh nhân đang dùng thuốc chống đông cần phải dừng sử dụng ít nhất trước 1 tuần.
1.2.4. Bệnh nhân dùng thuốc chống viêm corticosteroid
Việc điều trị bằng thuốc corticosteroid kéo dài với liều lượng lớn sẽ ảnh hưởng nhiều tới quá trình lành thương của implant nha khoa sau cấy ghép. Sử dụng corticosteroid kéo dài làm chậm quá trình biệt hoá của các tế bào trung mô, ngăn cản sự hình thành các biểu mô, sự tổng hợp collagen, ngăn cản sự di chuyển của các đại thực bào và sự tăng trưởng của tế bào sợi, ngăn cản hoá ứng động của bạch cầu, thực bào và tiêu nội bảo. Nếu chỉ dùng một liều duy nhất thì không ảnh hưởng tới quá trình lành thương.
1.2.5. Bệnh nhân loãng xương dùng các thuốc có chứa bisphosphonate
Loãng xương là tình trạng giảm khối lượng xương trong cơ thể, là hậu quả của nhiều nguyên nhân gây ra như: bệnh nội tiết, bệnh thận nặng thải mất quá nhiều canxi, hậu quả của việc dùng thuốc corticoid kéo dài. Trong đó, loãng xương của phụ nữ tuổi mãn kinh chiếm tỷ lệ lớn các trưởng hợp, nguyên nhân là do thiếu hụt nội tiết tố estrogen nên chức năng điều hoà hấp thụ canxi vào xương bị suy giảm.
Bisphosphonate là thuốc chống loãng xương. Đây là một thuốc khá công hiệu và được dùng rộng rãi trong lâm sàng để khống chế căn bệnh của hầu như mọi phụ nữ sau mãn kinh và những người không đủ canxi trong khẩu phần ăn.
Trong xương có hai loại tế bào chính là tạo cốt bào (tế bào tạo ra xương) và hủy cốt bào (tế bào tiêu xương). Có nhiều yếu tố gây ra loãng xương nhưng một trong những yếu tố đó là sự hoạt động quá mạnh của tế bảo tiêu xương và giảm chức năng tế bào tạo xương.Bisphosphonate là thuốc giúp gắn chặt canxi trên bề mặt xương, làm gia tăng sự tích luỹ canxi của cơ thể lên xương nên có tác dụng ngăn chặn hay làm chậm quá trình huỷ xương. Mặt khác, nó lại kích thích tế bào tạo xương và do đó, giúp cải thiện tình trạng loãng xương. Tuy nhiên, ở liều cao hoặc dùng dài ngày các thuốc này lại gắn chặt với tinh thể Ca3PO4 (canxi photphat) trong mẫu làm giảm sự canxi hoá trong xương, dẫn tới làm xương không thể chắc được. Đây là trở ngại sẽ gây ra những tác hại không mong muốn của thuốc. So với những phụ nữ mãn kinh chỉ uống thuốc tối đa 3 tháng liên tục thì nguy cơ gãy xương ở những phụ nữ uống liên tục trên 5 năm cao hơn 2,74 lần. Tại biển này là tai biến cần chú ý nhất với cả người bệnh và bác sĩ,
Mối quan hệ giữa bisphosphonates (BP) và thất bại của cấy ghép nha khoa chưa được giải thích một cách đầy đủ. Tỷ lệ thất bại của implant nha khoa đối với bệnh nhân dùng bisphosphonate đường uống cũng tương tự như trên một bệnh nhân được kiểm soát tốt. Các tác giả đã kết luận rằng, bisphosphonate dùng đường uống không có yếu tố nguy cơ gây hoại tử xương sau phẫu thuật cấy ghép. Tuy nhiên, đối với những bệnh nhân dùng bisphosphonate đường tĩnh mạch và sử dụng kéo dài (trên 3 năm), tỷ lệ biến chứng gây hoại tử xương hàm đã được báo cáo. Vì vậy, cần thận trọng đối với các bệnh nhân nữ tuổi mãn kinh, nên hỏi kỹ tiền sử dùng thuốc có bisphosphonate nhằm hạn chế thất bại sau cắm implant nha khoa.
1.2.6. Tia xạ
Trong trường hợp bệnh nhân sau tia xạ cần tái tạo khiếm khuyết hàm mặt do cắt bỏ các khối u ác tính bằng cắm ghép nha khoa hay nhổ răng… cần phải cân nhắc kỹ, bởi sau phẫu thuật rất chậm liền thương, thậm chí xương vùng can thiệp bị hoại tử. Người ta thấy rằng, khả năng tích hợp xương tốt hơn trên bệnh nhân sau chạy tia xạ khi được được bội áp oxy (Hyperbaric oxygen – HBO) trước khi cấy ghép. Do vậy, chúng ta nên trì hoãn việc cấy ghép nha khoa sau một thời gian tối thiểu trên 12 tháng và nên cho bệnh nhân điều trị một đợt HBO trước khi cấy ghép. Khi can thiệp phẫu thuật vào các mô đã bị tia xạ, điều quan trọng là phải áp dụng kỹ thuật không sang chấn, bởi các mô vùng chạy tia xạ sẽ chậm lành thương sau những thao tác phẫu thuật và kết quả dễ thất bại sau cấy ghép, có thể dẫn tới hoại tử xương.
1.2.7. Tuổi
Tuổi bệnh nhân thường sau 18 tuổi ở nữ giới và 20 tuổi ở nam giới khi sự phát triển xương hàm tương đối ổn định. Không có tuổi tối đa, miễn là sức khoẻ toàn thân đảm bảo. Tuy nhiên khi tuổi cao, hệ thống xương khớp có sự thay đổi về thành phần muối khoảng khung tựa hữu cơ và các thành phần tế bào. Chứng loãng xương là một tỉnh trạng hay gặp, trong đó chủ yếu là tình trạng giảm các thành phần muối khoáng của xương. Tần suất trao đổi canxi giữa mô xương và huyết thanh giảm dần theo tuổi. Tốc độ liền xương khi có tổn thương cũng giảm dần. Người ta thấy rằng, tỷ lệ thành công khi cắm implant cũng giảm khi tuổi càng cao vì những thay đổi sinh lý nêu trên. Vì vậy, sau khi cấy ghép cần có sự cân nhắc kỹ về thời gian trước khi tiến hành phục hình răng trên implant, thông thường thì thời gian lành thương ở người cao tuổi kéo dài hơn ở người trẻ.
1.2.8. Tình trạng hút thuốc lá
Qua những nghiên cứu người ta nhận thấy người hút thuốc lá, khói thuốc là một chất độc đối với hệ hô hấp và tuần hoàn. Đặc biệt là nicotin có ảnh hưởng đến sự lành thương. Khi nicotin bị hút vào hay tiêm vào trong cơ thể gây nên hiện tượng co mạch thông qua cơ chế trực tiếp hoặc qua giải phóng catecholamin, có thể gây tổn thường trực tiếp đến nguyên bảo sợi. Ảnh hưởng co mạch của nicotin sẽ dẫn đến hình thành cục máu đông ở mạch máu nhỏ gây tắc mạch và tạo ra hiện tượng thiếu máu cục bộ.
Trên động vật, nicotin đã được chứng minh là làm cho vết thương lâu lành. Một nghiên cứu đã chứng minh khỏi thuốc lá làm tăng tỷ lệ mắc bệnh hoại tử da ở bệnh nhân cũng da mặt gấp 12,5 lần so với bệnh nhân không hút thuốc lá.
Hút thuốc có ảnh hưởng không tốt đến việc ghép xương, sự tích hợp xương của implant, sự lành mạnh của mô quanh implant về lâu dài (Buser và cộng sự, 2004). Một vài nghiên cứu lâm sàng cho thấy hút thuốc có ảnh hưởng không tốt đến sự tích hợp xương của implant cả ngắn hạn lẫn dài hạn (Bain và Moy, 1990; De-Bruyn và Collaert, 1990; Lambert và cộng sự, 2000; Wallace, 2000).
Do những tác dụng trên của nicotin nên trước khi tiến hành cấy ghép nha khoa cần có cân nhắc. Bệnh nhân hút thuốc nên được hướng dẫn cai thuốc trước khi điều trị. Bệnh nhân hút thuốc trên 10 điếu một ngày được xem thuộc nhóm nguy cơ cao. Tuy chưa có kết luận nào về thời gian phải kiêng thuốc lá khi phẫu thuật nhưng nhiều phẫu thuật viên khuyên bệnh nhân không nên hút thuốc lá trong 10 ngày trước khi tiến hành phẫu thuật và 4 – 6 tuần sau khi phẫu thuật.
1.2.9. Nghiện rượu
Nghiện rượu cũng là vấn đề chúng ta cần quan tâm, vì nghiện rượu thường dẫn đến suy giảm chức năng gan, rối loạn yếu tố đông máu, chức năng bất thường bạch cầu, thiếu máu, rối loạn nhịp tim, rối loạn tâm thần và rối loạn khi cai rượu. Vì vậy, điều cần thiết là khi khám cần khai thác cẩn thận để phát hiện khả năng nghiện rượu của người bệnh để tiến hành các xét nghiệm liên quan đến các chức năng trên có bị ảnh hưởng hay không trước khi quyết định phẫu thuật hay không phẫu thuật.
Như vậy, để đảm bảo thành công cho implant nha khoa cần có các chỉ định về toàn thân như sau:
Bệnh nhân có tình trạng sức khỏe toàn thân tốt, không mắc các bệnh cấp tính hay mạn tính ảnh hưởng đến kết quả implant. – Có bệnh toàn thân nhưng đã ổn định hay được kiểm soát.
– Các thói quen xấu được điều trị ổn định hoặc kiểm soát như nghiến răng, nghiện rượu, ma tuý, hút thuốc lá, vệ sinh răng miệng.
Việc khám đánh giá sức khỏe toàn thân của bệnh nhân trước khi cắm ghép nha khoa là rất cần thiết, đóng vai trò quan trọng cho thành công hay thất bại của việc cắm ghép nha khoa. Để có được một đánh giá chính xác cần phải khám tỉ mỉ, phát hiện những nghi ngờ, chỉ định các xét nghiệm cần thiết để xác định tình trạng sức khoẻ của người bệnh và chuẩn bị chu đáo cho cuộc phẫu thuật.
1.3. Chỉ định tại chỗ của implant nha khoa
– Cấu trúc xương bình thường, khối lượng và chất lượng xương phù hợp, lý tưởng là xương có mật độ từ 1 – III.
– Mô mềm lành mạnh, không viêm nhiễm. Các nhiễm trùng tại chỗ có thể trực tiếp làm giảm số lượng lẫn chất lượng mô cứng và mô mềm ở vùng cần cấy ghép và vùng lân cận. Tinh chất nhiễm trùng cấp tính hay mạn tính sẽ quyết định mức độ nghiêm trọng sau khi điều trị kiểm soát nhiễm trùng. Trong nhiễm trùng tại chỗ nguy cơ cao nhất khi viêm nhiễm cấp tính với biểu hiện tạo mủ và sưng tại chỗ. Viêm mạn tính như viêm quanh chóp ở răng cần phục hồi bằng implant có nguy cơ biến chứng trung bình nếu chưa được điều trị trước khi đặt implant.
– Trục răng lân cận thẳng hoặc nghiêng ít. Nếu nghiêng nhiều phải mải chỉnh, dựng trục, chữa tuỷ hoặc nhổ bỏ nếu có chỉ định.
– Khoảng phục hình đủ để thực hiện phục hình trên implant nha khoa.
2. Chống chỉ định
2.1. Chống chỉ định tương đối của implant nha khoa
2.1.1. Toàn thân
– Đang bị các bệnh cấp tỉnh.
– Đang bị bệnh lý mạn tính toàn thân chưa được kiểm soát. – Người mắc bệnh lý thần kinh không ổn định.
– Phụ nữ mang thai: Trước khi thực hiện implant nha khoa bắt buộc phải chụp phim để kiểm tra cấu trúc và thể tích xương, gây tê và thường phải sử dụng một số loại thuốc kháng sinh, chống viêm. Điều này không hề tốt đối với sức khỏe của bà mẹ và thai nhi.
– Bệnh nhân dùng thuốc chống động cần đưa INR dưới 2 (bình thường là 1,2), corticoid dừng trước 10 ngày.
2.1.2. Tại chỗ
– Bệnh nhân đang có viêm nhiễm cấp tính tại khoang miệng như viêm lợi cấp tỉnh, viêm họng cấp, viêm xoang hàm cấp…
– Bệnh nhân đang mắc các bệnh lý răng miệng như viêm quanh răng, viêm lợi mạn tính… cần điều trị triệt để trước khi thực hiện implant.
– Bệnh nhân đang có viêm nhiễm tiến triển tại vùng dự định đặt implant.
– Vùng cắm implant thiếu niêm mạc sửng hoa cần ghép,
– Bệnh nhân dị dạng xương hàm nghiêm trọng không thể phục hồi.
– Bệnh nhân đang hoặc đã chạy tia xạ dưới 12 tháng, nếu tiến hành có nguy cơ thất bại vì xương dễ bị hoại tử.
– Bệnh nhân có thói quen chưa được điều trị nhiêu nghiến răng.
2.2. Chống chỉ định tuyệt đối của implant nha khoa
– Bệnh nhân mắc bệnh toàn thân giai đoạn cuối.
– Bệnh nhân giả, yếu không đủ sức khoẻ để tiến hành phẫu thuật.
– Bệnh nhân vệ sinh răng miệng kém, không có ý thức hợp tác với bác sĩ điều trị.
Nguồn: Implant Nha khoa 1 – NXB Giáo dục Việt Nam
Leave a Reply